Tratamiento de la cabeza

El efecto placebo es una cadena de reacciones en el cerebro y la esperanza de una mejora clínica, el tiro pistolero inicial. De hecho, esta esperanza activa la región que procesa el premio en el cerebro, aunque el tratamiento sea placebo.
En general, "cualquier cosa que nos produzca una sensación de placer en la vida hace que se intensifique la actividad de esta región", afirma Ra l de la Fuente, neuróloga de la Universidad Británica de Columbia (Canadá). Se refiere al cuerpo estriado ventral. Algunos investigadores aportan más detalles y señalan como punto de partida una de las estructuras que forman el cuerpo acanalado ventral, el núcleo accumbens.
En esta activación se libera un determinado neurotransmisor: la dopamina. La dopamina participa en aspectos de comportamiento como la motivación, el sueño, el humor, la atención y, por supuesto, el premio.
Esta dopamina liberada en la red neuronal, al llegar a otras regiones del cerebro, las une. Depende de la enfermedad o síntoma que ha conducido al paciente a tratamiento placebo, y de qué otras regiones se activan y en las que se libera neurotransmisor o hormona.
De hecho, el dolor y la depresión no se procesan en la misma región del cerebro, y los problemas asociados al Parkinson suelen observarse en la región que coordina el movimiento. Además, en cada una de estas regiones participan distintos neurotransmisores.
Analgésicos para el dolor
El dolor ha sido el campo más estudiado en el estudio del efecto placebo y los primeros estudios para conocer la base neurobiológica del efecto placebo en este campo.
En 1978, el equipo de investigación de la Universidad de California, Jon Levine, sugirió qué compuestos podrían estar detrás de la analgesia provocada por los placebos. Se mencionaron las endorfinas, compuestos del grupo de morfina que produce por sí mismo el cuerpo. Esto se debe a la incorporación de naloxona a pacientes con dolor postoperatorio. La naloxona es un antídoto de opioides. Al vacunarse, vieron que la analgesia provocada por el placebo había desaparecido y que el dolor antes de dar el placebo había vuelto.
La morfina y otros opioides dificultan la difusión de la señal del dolor entre las neuronas. Así quita el dolor. De hecho, las neuronas que realizan la transmisión del dolor tienen receptores que se unen a la morfina y, una vez unidas, la transmisión se interrumpe.
Pues la naloxona se asocia con mayor afinidad a los receptores de la morfina. Pero, a diferencia de la morfina, no interrumpe la transmisión del dolor y, por tanto, no elimina el dolor.
Confirmando la imaginación
Estas pruebas indirectas de Levine han sido confirmadas posteriormente tras el desarrollo de las técnicas neurovisuales. Además de que la presunción de tomar el medicamento provoca la liberación de endorfinas, se ha podido identificar la región cerebral en la que se produce.
En un experimento, el neurocientífico Jon-Kar Zubieta y sus compañeros de equipo causaron molestias a los participantes introduciendo una solución salina de alta concentración en la Universidad Michigan. A continuación se observó un descenso en la actividad de varias regiones que procesan el dolor tras la aplicación del placebo, mediante la realización de escáneres mediante tomografía de emisión de positrones (PET).
"Como se ha visto, la actividad del sistema de endorfinas ha aumentado cuando se ha informado a los participantes de que se les ha administrado un medicamento que elimina el dolor. Los participantes en el experimento han señalado además que han sentido menos dolor. La conexión entre cerebro y cuerpo está bastante clara". Esta declaración la realizó Zubieta al hilo de la investigación publicada.
Es más, incluso antes de introducir el supuesto analgésico los participantes observaron que comenzaron a liberar endorfinas. Se anticiparon al beneficio médico.
Dopamina más dopamina

La secreción de endorfinas no es el único mecanismo que se pone en marcha por efecto placebo. En otras regiones del cerebro también provoca una mayor liberación de dopamina en algunas enfermedades. Por ejemplo, en el caso del parkinson.
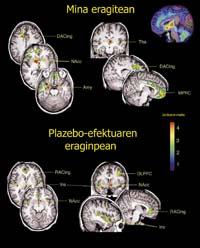
El equipo de De la Fuente, en un artículo publicado en la revista Science en 2001, explicó que los placebos provocan la liberación de dopamina en las personas afectadas por el parkinson, lo que les permite mejorar. Para llegar a estas conclusiones se utilizaron técnicas de neuroimagen.
"Ahora sabemos que una vez liberado el cuerpo estriado en la ventral, se suelta la dopamina en el cuerpo estriado dorsal", dice De la Fuente. Las personas afectadas por el Parkinson presentan una falta de dopamina en el cuerpo estriado dorsal. Por lo tanto, mejoran inevitablemente porque han cumplido con su escasez.
En el caso de la depresión, que también es muy sensible a los placebos, los expertos creen que, en lugar de dopamina y endorfinas, en ocasiones se libera serotonina. De alguna manera, puede decirse que existe una escasez de serotonina en pacientes depresivos en determinadas zonas del cerebro. Por eso los placebos pueden mejorar.
Sin embargo, de la Fuente ha querido subrayar que no hay tanta luz serotonina como en los otros dos casos. "No sabemos --añade -- si todas las respuestas de placebo observadas están relacionadas con las tres sustancias mencionadas. Sabemos que la dopamina y las endorfinas están involucradas, y probablemente también la serotonina. Además, es posible que más sustancias participen en el efecto placebo. Si tuviera que apostar, lo haría. Pero todavía no se ha investigado".
¿Hasta cuándo aliviar los síntomas?
Las endorfinas liberadas por los placebos quitan el dolor, completan la falta de pacientes afectados por la dopamina, que probablemente alivia la depresión. En estos tres casos los síntomas se alivian. Eso no quiere decir que se curen las enfermedades.
En el caso del parkinson, por ejemplo, las neuronas que segregan dopamina mueren. En el cuerpo estriado ventral, zona imprescindible para controlar el movimiento, se observa que el nivel de dopamina disminuye. La adquisición de placebo supone una mayor actividad de los vivos. Pero no se resucitan neuronas muertas.
Lo mismo ocurre cuando la depresión y el dolor son síntomas de una enfermedad: no curan las enfermedades, disminuyen los síntomas provocados por ella.
Cabe pensar, sin embargo, que si se trata de un alivio por la sugestión y la esperanza de curación, antes o después desaparecerá, reapareciendo entonces los síntomas anteriores.
Pues ahí, de nuevo, responde la esperanza generada con el tratamiento. Por tanto, cuanto más agresivo sea el tratamiento, mayor es la duración de la respuesta placebo. "Cuando aceptas una operación, esperas que la mejora dure mucho tiempo y cuando tomes una píldora sabes que en unas pocas horas el efecto pasará", ha afirmado Fuentes.
Simulando una operación de introducción de nuevas neuronas para tratar el parkinson, por ejemplo, la Universidad Denver vio que la gran actividad de las neuronas por efecto placebo duró más de un año.
Inmunidad bajo efecto placebo
Junto al estudio de la actividad del cerebro y neurotransmisores, se ha estudiado en ocasiones si el sistema inmunitario reacciona a causa de los placebos. Por ejemplo, un grupo de investigadores de la Universidad de Duisburg-Essen (Alemania) y del Instituto Federal Suizo de Tecnología investigaron esta vinculación en ratas. La respuesta fue afirmativa (ver cuadro izquierdo). En este caso, influyeron en el condicionamiento --finalmente, suministrando sólo agua dulce - de la deprimencia del sistema inmunitario de las ratas.
Además de influir en el condicionamiento, en otras condiciones y circunstancias se ha observado que el sistema inmunitario está incluido en la respuesta placebo. Numerosos estudios realizados con pacientes postoperatorios han demostrado que, además de eliminar el dolor, las inflamaciones en la zona tratada disminuyen al tomar el placebo. Las inflamaciones vuelven a aparecer con el antídoto de las endorfinas.
La inflamación es una de las primeras reacciones del sistema inmunitario cuando se produce una herida o daño. El objetivo es proteger la zona afectada. Pero esta protección conlleva una serie de síntomas que nos hacen sentir enfermos: aumento, dolor, fiebre, etc. Es una respuesta en fase aguda.
Pues bien, si los placebos eliminan parcialmente estos síntomas, es posible que el efecto placebo, en general, disminuya la respuesta en la fase aguda del sistema inmunitario. Así lo propone el profesor Dylan Evans de la Escuela Universitaria Cork en su libro Placebo.
Según De la Fuente, "a pesar de su atractivo, la interpretación personal del autor" es la propuesta por Evans. De hecho, "es muy posible" que esté relacionada de alguna manera la liberación de estas sustancias y la respuesta del sistema inmunitario, pero esta relación "no está verificada".
Gran impulso gracias a la visibilidad
Todos los expertos consideran incipiente el conocimiento sobre el efecto placebo en general. Es cierto que por primera vez se observó en la década de 1950. A finales de la década de 1970 se propuso por primera vez qué sustancia podría estar detrás de la respuesta placebo. Pero hasta hace bastante tiempo, hasta el año 2001, no se observó de cerca la influencia de los placebos en el cerebro. Comparado con el desarrollo de las personas, "el bebé que aún no sabe caminar" es, según el neurólogo de la Fuente, nuestro conocimiento del efecto placebo.
Sin embargo, desde el desarrollo de las técnicas de neuroimagen, las investigaciones han proliferado y prosperado. Todos los descubrimientos que se han realizado en los últimos años sobre el tipo de placebo, los mecanismos que hay detrás y sus posibles aplicaciones médicas han dado "credibilidad" al fenómeno que hasta entonces ha estado huérfano. Maj-Britt Niem, investigador del Instituto Federal de Tecnología de Suiza, y uno de los autores de los experimentos mencionados sobre el sistema inmunitario, así lo afirma en la revista Scientific American.
En cuanto a las aplicaciones médicas, comenta que "algunos médicos empiezan a reconocer" aprovechar el efecto placebo para aumentar la incidencia de fármacos y cirugías. De la Fuente es de la misma opinión. "No es una apología --explica - a favor del uso de placebos. Se trata de aprovechar al máximo el efecto placebo asociado al tratamiento. Todo tratamiento activo lleva asociado un efecto placebo generado por la esperanza de curarse". Considera que sería una forma de ayudar a los pacientes. Sin embargo, este camino suscita dudas éticas.





