Ingénierie des tissus : créer un nouvel os
Les chirurgiens orthopédistes sont devenus experts à coudre et à immobiliser les fractures en les tuant. Au cours des dernières décennies, ils ont également appris à introduire des fragments osseux ailleurs pour réparer les principaux dommages. Cependant, certaines fractures ne prennent pas en charge les vaccins ou il n'y a pas d'os appropriés pour les vaccins. Par conséquent, aux États-Unis L’Europe étudie de nouvelles voies pour remplacer l’os brisé: vaccinations de biomatériaux avec signaux moléculaires, cellules souches de moelle osseuse et thérapie génique. Ce sont les principales lignes de recherche en ingénierie textile.
Échafaudages moléculaires: matrices
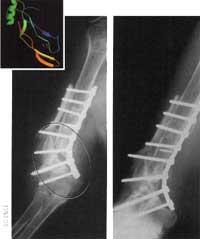
Dans l'une des lignes de recherche, on prétend utiliser les matrices artificielles comme échafaudages pour que les os se forment par eux-mêmes. La plupart des recherches sont en phase expérimentale, mais il existe déjà un produit en attente d'autorisation de la part des administrations publiques. Il s'agit d'une matrice de collagène, qui contient une protéine naturelle qui génère le signal qui envoie certaines cellules osseuses commencer à se régénérer.
Pendant de nombreuses années, les chirurgiens ont utilisé des supports de collagène et d'hydroxyapatite pour attacher les parties fracturées et pour réparer la blessure. La technique était adéquate, surtout dans des fractures mineures.
Maintenant, cependant, les chercheurs travaillent à l'Université Rice de Houston et à la clinique Mayo de Rochester, à Minesota, autour d'un pionnier du polymère à injecter sur place pour former. Le précurseur est polymérisé immédiatement après l'entrée dans la fracture, devenant une matrice poreuse qui sert de support aux nouvelles cellules osseuses. Comme le nouvel os est formé, la matrice se défait et devient un métabolite naturel qui expulsera les corps sur son propre. Lors des tests effectués sur des animaux, il a été prouvé que ces polymères fournissent à l'os une résistance mécanique, en plus d'une croissance, et sont totalement biocompatibles. En outre, les résultats sont encore mieux si vous placez un nouveau support de soutien à la matrice.
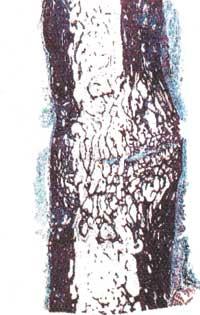
Mais l'os n'est pas la matrice elle-même, mais des protéines mélangées, appelées protéines morométriques des os (BMP). Dans les années 1970, une protéine de ce groupe a été isolée pour la première fois, mais jusqu'en 1989, ils n'ont pas réussi à cloner (en particulier la protéine BMP-7) et dans les années 1990, ce groupe de protéines a été utilisé pour la réparation osseuse. En 1992, la première tentative a lieu avec des humains dans une fracture osseuse qui n'a pas été formée pendant 9 mois. Le résultat a été très bon, égal ou meilleur que ceux qui ont déjà obtenu en introduisant des os sains des patients.
Mais tous les grands espoirs ont leur sangria, et cette méthode a aussi des limites. Selon certains chercheurs, dans les processus naturels, pour commencer la réparation osseuse il suffit de quelques nanogrammes BMP par gramme à matrice osseuse. Cependant, lorsque vous voulez démarrer cette réparation artificiellement, vous avez besoin de microgrammes par gramme à matrice artificielle (six fois plus, environ). Les problèmes de santé n'ont pas été détectés, mais ils risquent de prendre beaucoup de soin.
Thérapie génique
Une autre option est de faire parvenir à la fracture le gène qui provoquera la formation de l'os par thérapie génique.
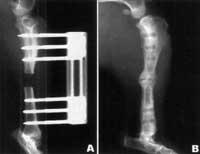
Lors des premiers tests, l'adénovirus a été utilisé pour amener à la moelle osseuse le gène qui produirait le BMP-2. Plus tard, les cellules transformées se développaient en matrice osseuse déminéralisée et ont été introduites dans des os cassés intentionnellement. L'os endommagé a bien été formé. Dans une tentative similaire avec les chiens, le plasmide (partie circulaire de l'ADN) a été utilisé pour transmettre le gène à l'os fracturé. Le plasmide a été mis dans une matrice de polymères et a été introduit dans un trou d'os d'un chien. Les cellules environnantes ont assimilé le plasmide et l'ont exprimé pendant environ six semaines. L'os a été formé immédiatement.
Des tests sont en cours avec des humains.
Source de nouvelles cellules
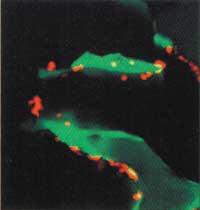
Cependant, certains chercheurs ont un casse-tête: la pénurie de cellules souches à l'endroit cassé dans les deux techniques ci-dessus peut être un problème. Bien que les molécules de signal injectées atteignent les cellules souches à réparer et les séparent, il peut arriver qu'il n'y ait pas assez de cellules souches pour guérir de grandes blessures. Ainsi, plusieurs groupes essaient de remplacer les cellules souches naturelles par d'autres cultivées en laboratoire.
Contrairement aux cellules souches embryonnaires, les cellules souches de la moelle osseuse, aussi appelées cellules souches mésenchymateuses (MSC), ne sont pas capables de se transformer en une cellule. Ils deviendront des os, des cartilages et des tendons ou des crins, ainsi que des cellules nerveuses du cœur, du muscle et de la colonne. Bien que les cellules souches se produisent tout au long de la vie animale, il semble que la quantité diminue avec l'âge. Et ce n'est pas le meilleur pour ceux qui ont perdu de gros morceaux d'os.
Les études sur les animaux ont montré que les traitements avec BMP présentent des problèmes pour remplir et compléter des trous osseux de plus de 25 centimètres, car les cellules souches ne suffisent pas. Dans ces cas, les BMP commencent à ‘attraper’ les cellules souches par le bord de l’os sain et créent le nouvel os vers le centre du trou, mais dans le noyau de la matrice aucun os ne grandit. Le problème est le même si vous prenez et injectez de l'os sain, s'il n'y a pas assez de cellules souches.
Par conséquent, les cellules souches ont commencé à être introduites dans la zone de réparation directe du PDG d’Osiris Therapeutics de Baltimore. Vers 1990, les cellules souches de la moelle osseuse ont été déposées dans un substrat céramique poreux basé sur le calcium et ont réussi à former des fractures de 8 millimètres. Plus tard, ils ont travaillé avec des animaux plus grands et aujourd'hui, ils veulent essayer avec des humains. Jusqu'à présent, ils ont obtenu de bons résultats avec des souris, des lapins et des chiens. D'autres centres de recherche obtiennent des résultats similaires.
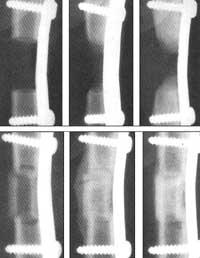
Le problème de cette technique est le temps et donc l'argent. Pour le moment, le patient doit être extrait des cellules souches, élevé dans le laboratoire et incorporé au même patient, ce qui demande du temps. C'est pourquoi ceux d'Osiris font l'expérience dans l'espoir qu'ils prennent un animal et entrent dans un autre. En fait, les cellules souches de la moelle osseuse n'ont pas les marqueurs qui identifient les cellules T dans les rejets des vaccins. Ils disent qu'ils ont obtenu que les cellules des souris et des chiens s'intègrent et que, en plus de ne pas produire de rejet, les os ont grandi normalement.





