Lactancia natural: nociones generales
La nutrición en general es uno de los factores más importantes para el mantenimiento de la salud. El concepto de “salud”, además de una nutrición satisfactoria y ausencia de enfermedad, incluye el bienestar psicológico y social. Por tanto, la nutrición del niño no es una mera aportación de nutrientes urgentes. Es, además, una función que exige asegurar el mejor nivel psicológico y social, y sobre este último aspecto es necesario que la interacción entre el niño y la madre sea de calidad.

Hay grandes razones para afirmar que la Lactancia Natural es mejor que cualquier otra forma de alimentación. La lactancia es el cumplimiento fisiológico del ciclo reproductivo como función, es decir, mientras ayuda a establecer una relación estrecha entre la madre y el niño, está especialmente adaptada a las necesidades nutricionales del lactante de los primeros meses y contribuye a la adaptación inmunológica a la vida extrauterina.
Todas las especies de mamíferos producen una leche especial y óptima para el crecimiento y desarrollo de sus crías. Sólo la especie humana ha tratado de cambiar y sustituir esta etapa. Gracias a los avances tecnológicos, se desarrolló un sustituto biológico aceptable basado en la leche de vaca, cuyo primer objetivo era mantener la vida y crecimiento del lactante. Con el paso del tiempo, a medida que se fueron sacando leches cada vez más seguras y mejores, estas alternativas empezaron a sustituir la Lactancia Natural.
Pero ha sido la misma tecnología nutricional, cuando ha investigado la Leche Humana, la única que ha demostrado que la leche materna es insustituible para el recién nacido y el lactante, y que es capaz de cubrir todas las necesidades nutricionales entre 5 y 6 meses, ya que además de suministrar los macros y micronutrientes necesarios, el lactante ha de proveer enzimas, moduladores del crecimiento epidérmico, defensas anti-infecciosas y elementos de profilaxis antialérgicos. A su vez, se produce en la madre una situación hormonal que despierta los sentimientos maternos y recupera el ambiente fisiológico prenatal, es decir, inhibiendo la ovulación, dificultará el retorno inmediato a la fertilidad (un problema importante hoy en día en los países pobres del mundo).

Por último, diremos que la Lactancia Natural evita muchos riesgos de la alimentación artificial, especialmente la infección y la falta de nutrición en países empobrecidos, enfermedades o molestias alérgicas, obesidad y molestias metabólicas ocasionales en países ricos.
En la actualidad, bioquímicos, enzimólogos, antropólogos, psiquiatras, pediatras, nutricionistas y profesionales de diferentes tipos de profesión coinciden en la Madre Lactea y subrayan el valor de la Lactancia Natural. Por todo ello, los pediatras deberíamos asumir el axioma recomendado por Jelliffe and Jellife y asumido por la “European Society for Pediatric Gastroenteroloy and Nutrition”: “The Breast is Best”, “El pecho es mejor”.
Composición de la leche humana
La edad neonatal y el comienzo de la infancia son, en términos nutricionales, los tiempos más críticos de los mamíferos, ya que en esta etapa el niño vivirá una situación inédita: dependencia de una única fuente de alimentación, la leche. Casi no será posible compensar con aditivos cualquier carencia de la dieta. Además, el crecimiento y desarrollo de los tejidos del recién nacido son rápidos, por lo que los requerimientos de nutrientes esenciales son mayores y especiales. A su vez, el hígado y los riñones del recién nacido son inmaduros y la tolerancia a los alimentos es más reducida, ya que estos órganos son fundamentales para la regulación del metabolismo endógeno y la eliminación de residuos.
Cuando hablamos de composición nos vienen a la cabeza los aspectos nutricionales y sobre todo los relativos a los Macronutrientes (ver tabla "Composición de la Leche Humana"). Hay que tener en cuenta, sin embargo, que los micronutrientes aún desconocidos son tan importantes como los primeros, pero también las propiedades inmunitarias de la Leche Humana, es decir, la capacidad de combatir las infecciones. Además, hay que tener en cuenta que la composición de la Leche Materna es muy variable y varía en función de la raza y el continente. También en la misma madre es diferente según la época de la lactancia, el momento del día o el momento del mismo período de la lactancia.

Parece que los tóxicos que introducimos a través de los alimentos o la respiración no alcanzan concentraciones peligrosas para el niño en la leche de pecho. Sin embargo, la contaminación química es un problema de gran preocupación. En cuanto a los organismos vivos, los virus peligrosos (los más conocidos, pero no los únicos, son el virus del SIDA y el virus de la hepatitis B) pueden contagiar al lactante tanto con leche como con puntas de pecho contaminadas por la sangre. La infección por estos virus es posible transferirla a través de la Leche de la Madre y en los HBsAg, HCAg y GIB Ag positivos la Lactancia Natural no suele recomendarse, al menos en países industrializados o ricos.
La influencia del estado nutritivo de la madre es muy limitada en el volumen y composición lechera. La producción lechera sólo puede quedar completamente en madres muy malnutridas. La cantidad de energía ingerida por la madre tampoco tiene nada que ver con la composición de la leche (excepto en el patrón de ácidos grasos). La calidad de la dieta materna también está muy limitada en la composición de su leche.
Cuando hablamos de las necesidades nutricionales del lactante, lo primero que tenemos que tener en cuenta es que las necesidades son diferentes según sea el mundo o el territorio, y aunque nos parece que una cantidad de leche es pequeña, puede ser suficiente para el niño de esa región. En una región concreta, la organización FAO-OMS suele especificar un rango de kilocalos en función del peso del niño para cada edad, y los niños alimentados con leche materna no cumplían teóricamente esta necesidad energética, pero luego se ha demostrado que esa necesidad de energía era excesiva (sobre todo en edades comprendidas entre los 3 y los 6 meses) y que la Lactancia Natural es suficiente hasta los 4-6 meses.
Para comprobar esta última, se observa que la ganancia de peso de los niños alimentados con Leche Materna es igual o superior a la de los alimentados con leche artificial hasta los 4 meses. En un periodo de entre cuatro y seis meses disminuye la curva de ganancia de peso y a partir del 6 disminuye la ganancia de peso de los receptores de Lactancia Natural. A la vista de lo anterior, podemos asegurar que la Leche Materna es una buena fuente de nutrición para los primeros 6 meses.
Es necesario tomar el beikosta (palabra utilizada para cualquier alimento utilizado en la alimentación del lactante que no sea la leche humana o la leche de fórmula), ya que la leche pura a partir de los 6 meses en muchos casos no puede cubrir las necesidades de energía y además puede suponer la falta de otros nutrientes (el hierro y la vitamina C).

Durante el segundo semestre de la lactancia se debe modificar la alimentación a través de la leche materna o de fórmula hasta conseguir el tipo de dieta del adulto lentamente. Este cambio se refiere al desarrollo de la madurez fisiológica y psicomotriz, pero tiene gran importancia tanto los factores culturales e históricos como los hábitos alimenticios del grupo socio-cultural del lactante. Las diferencias se aprecian en los momentos y tipos de entrada del Beikost, dentro de la misma región (aunque lo habitual es empezar a entrar con 4 meses).
Se tiende a alargar la duración de la lactancia natural pura. En 1982, la Asociación Europea de Gastroenterología Pediátrica y Nutrición (ESPGAN), teniendo en cuenta la citada variación cultural y alimentaria, recomendó como norma general que el beikosta no entre en menos de 3 meses ni más de 6 meses.
Fisiología de la Lactancia
En el grupo de mamíferos sociales de alto nivel (primates, seres humanos, etc.), además de la pura intuición, cobra gran importancia el comportamiento aprendido en las complejas relaciones entre madre e hijo. La sociedad ha olvidado este aspecto del crecimiento del niño en los estados desarrollados.
El inicio de la lactogénesis está estrechamente relacionado con las altas dimensiones de la prolactina. Esta hormona produce enzimas especiales que se encargan de la proteína de la leche y de la síntesis de la lactosa. Si bien en otras especies de mamíferos el flujo lechero continúa independientemente de las medidas de prolactina, en el ser humano es fundamental mantener una elevada concentración de hormona para su mantenimiento. La absorción es la mayor fuerza de arrastre de prolactina. En las sociedades tradicionales es frecuente la lactancia materna o la lactancia materna, y a menudo esta lactancia es la que mejor nos indica la relación entre las medidas altas de la prolactina y la larga duración de la Lactancia Natural.
Tanto la prolactina como los estrógenos influyen en el comportamiento de la madre. La prolactina tiene un efecto luteotrópico y sus altos niveles sanguíneos eliminan los ciclos ovulatorios. El efecto anticonceptivo de la lactancia depende del mantenimiento de la hiperprolactinemia, que a menudo se refiere a la lactancia. Esta última es muy importante en las sociedades tradicionales para alargar la brecha entre los embarazos.
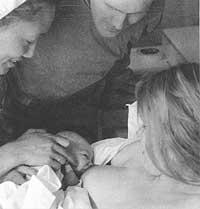
La emisión de leche es el efecto de la oxitocina que desprende la hipófisis posterior en respuesta a los impulsos del hipotálamo; efecto reflejo. Se activa por la acción de los mecanorreceptores de la punta del pecho, la oxitocina fluye a la sangre y actúa sobre la glándula mamaria y el útero. En consecuencia, la leche se aplasta y se vierte en la vía láctea.
Formación para la lactancia natural
Los mamíferos comienzan a crecer en las primeras etapas del embarazo. La hipófisis, el cuerpo luteo y las hormonas producidas en la placenta crean condiciones que favorecen la proliferación del sistema ductivo y el desarrollo de la estructura alveolar. Hacia la semana 16 del embarazo se separan las células lácteas. Estas células son las que, tras el embarazo y la expulsión de la cal, provocan la producción y liberación de leche por las glándulas mamarias. La estructura externa de las glándulas mamarias, el pezón y las glándulas bilgoresas (glándulas de Montgomery) también se preparan para la Lactancia Natural.
Normalmente la madre no tiene que hacer nada para preparar sus pechos. Si la madre que desea alimentarse de su leche tuviera un pezón laúo o una variante anatómica similar a la de su caballo, debería ser tratada antes del parto.
El tamaño de los quebrantos no debe ser un obstáculo para la Lactancia Natural. Los pezones o launas en forma de caballos deben cuidarse antes del parto y el tubo es el tratamiento más eficaz. El tubo se aplica sobre el pezón y la aureola 8 semanas o más antes del parto. De esta forma, la presión suave y continua que se realiza uniformemente a lo largo de la aureola permite extraer el pezón del orificio central.
Hay que tener en cuenta, además, que la propia acción de amamantar no es pura intuición, ni el comportamiento codificado. La mujer, al nacer, no sabe amadosarse y puede que, si no ha tenido o no ha aprendido un modelo de identificación, no sepa cuando nace su hijo. Esto es muy frecuente en las sociedades industrializadas.
La mayoría de madres y lactantes no necesitan condiciones especiales para iniciarse de lleno en la Lactancia Natural. La absorción y la deglución han comenzado cuando están en el feto y parece que el recién nacido sabe cómo se hace. Ambos están coordinados en el momento del nacimiento. También se puede observar simultáneamente el reflejo activo de musturación.

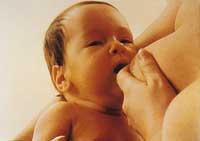
En el acto de absorción, el pezón y la aureola se introducen en la boca del niño y se convierten en estructuras como un tubo largo. Los labios y las enceraciones del lactante forman el sello para sujetar la mama, contribuyendo así a la presión negativa de la absorción. La lengua, por su parte, realiza movimientos peristálticos, es decir, mediante ondulaciones y desgarros hace que el líquido pase a través de los tubos de leche. El tubo del biberón no requiere movimiento de este tipo.
¿Cuándo empezar a dar el pecho?. Recomendable poco después del parto. Una vez atado el cordón umbilical, el bebé asentado sobre el vientre materno se desplazará a menudo buscando el pecho de su madre. El recién nacido de apgar (alta agilidad) y no medicinal está listo para tomarse el pecho con rapidez, cuidado. Por lo tanto, hay que poner al bebé en el pecho, preferentemente en los primeros 30 minutos. Si no es posible, no conviene pasar más de una hora sin ponerse en el pecho y en ningún caso después de las 3 primeras horas.
La razón de su rápida implantación es que el recién nacido, además de ingerir una pasta rica en defensa contra las calorías y las infecciones, con su sola presencia, produce un estímulo que puede aumentar la fluidez de la prolactina, favoreciendo el aumento de la leche.
La frecuencia de lactancia de los primeros días depende de la opción de la madre y de la situación del niño. La mejor forma de regular la lactancia natural es la flexibilidad, teniendo en cuenta las necesidades del niño y su apetito alimenticio. Hay que descartar horarios concretos desde el principio. Durante las primeras semanas y hasta que se logre aplicar la cantidad adecuada de leche, se pondrá al bebé durante 10 minutos en cada quema. De esta forma se consigue un estímulo para ambas partes en pocas horas, pero en este caso tampoco debe ser muy preciso. Hay niños que sólo necesitan 5 minutos para vaciar un pecho y otros que necesitan 20 minutos o más. Además, el control de la amamarre medido a reloj puede impedir la salida de la leche y requiere que en los primeros días se esté aspirando durante al menos 2 minutos para completar el reflejo de la colada.
El bebé que está tomando el pecho ya está dispuesto a tomar un nuevo período de dos horas. Se prolongará progresivamente la distancia entre dos tomas hasta alcanzar un sueño mínimo de 4 horas diarias. La propia acción de amarre también cambiará y será cada vez más corta. Un niño de 2-3 meses será capaz de sacar el 80-90% de la leche de pecho en los primeros 3-4 minutos. Sin embargo, hay que dejar al bebé en el pecho hasta que esté saciado (puede durar entre 15 y 20 minutos).
El biberón tiene consecuencias negativas, tanto para la madre como para el niño, ya que influye en su adaptación y en su capacidad de producción de leche, llegando a alterar la relación madre-hijo. El niño alimentado con leche de pecho no necesita agua o glucosada después de beber. Estos aditivos sólo consiguen reducir el apetito del pecho. Los recién nacidos que toman agua pierden más peso y recuperan más lentamente lo perdido.
Una vez dado de alta en el hospital, y hasta que se consiga una lactancia natural fija (aproximadamente 4 semanas), no es recomendable aplicar biberones. Cuando hay hipogalactia, “curar” con el biberón sólo consigue aumentar el problema, ya que se desincentiva adecuadamente el pecho.
Composición de la leche humana
Sobre los macronutrientes podemos decir que su energía media es de 70 kilocalorías por litro (70 kcal/l), equivalente a la leche de vaca. Abundan los hidratos de carbono, predominando la lactosa. Probablemente se debe a la necesidad de energía para el crecimiento del cerebro y a la absorción de calcio y otros minerales.
El contenido en proteínas es adecuado al crecimiento del lactante. De esta forma se evita la aparición de restos que ocasionarían un trabajo excesivo para los riñones y el hígado. La leche humana es la leche estudiada con menor concentración de proteínas. Es muy importante la falta de alergenicidad de las proteínas de la Leche Materna (sobre todo en los primeros meses de vida), ya que el intestino del niño es permeable a las macromoléculas proteicas que pueden producir una reacción inmunológica. Otra peculiaridad de la Leche Humana es su alto contenido en nitrógeno no proteico (25% del total de nitrógeno y presente en más de 200 sustancias). Al igual que ocurre con muchas otras sustancias, no sabemos bien cuál es su función, pero nos indica que su proporción es importante.
Los lípidos suministran al organismo ácidos grasos precursores de la protaglandina, las vitaminas liposolubles, los esteroles y los fosfolípidos. Cabe destacar la elevada concentración de ácidos grasos insaturados de la Leche materna, principalmente oleico y linoleico, mientras que la saturada es muy escasa. Gran importancia están adquiriendo los Ácidos Grasos Poliinsaturados de Cadena Larga (KL-GAPIs). Parece que son imprescindibles en la estructura del sistema de membranas, en los fosfolípidos del Sistema Nervioso Central y en la estructura de las células fotoreceptoras de la red. Estos CL-GAPI contienen las concentraciones adecuadas, al igual que ocurre con las leches artificiales, las cuales pueden producir insuficiencia en los lípidos estructurales.
La Leche Humana presenta una concentración de minerales muy baja (como el calcio y los fósiles), pero con muchos mecanismos su absorción es adecuada y suficiente para mineralizar el esqueleto. El hierro también es escaso, pero absorbe entre un 50-70% por la lactoferrina, cuando en cualquier otro compuesto no pasa el 30%. En cuanto a las vitaminas, podemos decir que cuando la madre está bien nutrida, el lactante alimentado con la Leche de la Madre es muy difícil quedarse en falta de vitamina, a excepción de la vitamina D y la vitamina K (ésta última cuando la Lactancia Natural empieza tarde). Además, enzimas para el mantenimiento de la leche en la Leche Humana, enzimas proteolíticas, hormonas, etc. aparecen.
Pero además de los macroaccesorios mencionados, se han diferenciado otras moléculas: Los denominados Crecimientos Moderadores. Son fracciones pequeñas de la leche, sustancias de bajo peso molecular (como la taurina) y sustancias similares a las hormonas. Parece que tienen gran importancia en niños con problemas de crecimiento. Por supuesto, las Leches Artificiales no contienen estos microaccesorios.
Sin embargo, a pesar de que se han podido producir algunos complementos nutricionales de la Leche Humana (y como hemos dicho, la industria todavía está lejos de llegar a una composición concreta), lo que hoy en día es imposible producir su capacidad de protección frente a las infecciones. La Leche Humana tiene un contenido muy importante en los factores inmunológicos (que va a combatir las infecciones de su especie, por supuesto) y las leche de otras especies, o los productos obtenidos de ella no lo tienen. Destacan anticuerpos frente a algunos organismos internos, inmunoglobulinas, lisozima, laktoferrina y macrófagos.
Entre las inmunoglobulinas, la Inmunoglobulina Fluido A (Ig A-J) es la más importante, mientras que en la leche de vaca son Ig G y Ig M. Se sintetiza en la glándula mamaria y su cantidad diaria es estable durante todas las etapas de la lactancia. Ig A-J actúa contra muchos virus y bacterias. Tiene gran importancia en la primera colonización bacteriana del intestino del recién nacido, bloqueando la adhesión de bacterias al epitelio. Además, Ig A-J detiene enterotoxinas e impide la absorción de antígenos en los alimentos. Este último mecanismo explica por qué se produce menos alergia a los lactantes alimentados por Lactancia Natural.
Otra particularidad en la Leche Humana es su alto contenido en lactoferrina, con una proteína del suero lácteo del 10-25%. Esta sustancia muestra exactamente la diferencia e interacción entre el papel nutricional y fisiológico de las proteínas de la Leche Humana. Este papel de la laktoferrina se puede resumir en 3 puntos: la influencia nutricional (responsable de la gran utilidad del hierro), la antimicrobiana (la obtención de hierro no permite liberar de este metal nada necesario para el crecimiento microbiano) y la influencia mitogénica y trófica de la mucosa intestinal.
Pero entre las sustancias que podemos encontrar en la Leche Materna hay otras que no tienen influencia ni en la nutrición ni en la defensa del organismo. Por ejemplo, algunas hormonas maternas pueden desprenderse a través de la leche, pero su concentración nunca será peligrosa para el lactante, al menos mientras sean fisiológicas. Existen otras sustancias no fisiológicas que fluyen en la Leche Materna. Por ejemplo, el etanol (alcohol) tiene la misma concentración en la leche que en el plasma materno. Aunque muchos de los medicamentos que puede tomar la madre se encuentran en la leche, siempre debemos tener en cuenta la tolerancia a los medicamentos del niño (sobre todo en las primeras semanas), ya que el epitelio intestinal es muy permeable. Y siempre tenemos que tener en mente la siguiente pregunta: ¿es imprescindible la medicación para la madre?





