Combatir las infecciones hospitalarias
También en la Comunidad Autónoma del País Vasco, poco a poco, se organizaron grupos de trabajo en materia de infecciones y medicina preventiva. Se tomaron medidas para reducir las infecciones del aparato urinario y se comenzaron a tomar medidas estrictas de asepsia para reducir las infecciones respiratorias en las unidades de atención intensiva, estudiando los circuitos de aire y agua y probando las técnicas quirúrgicas adecuadas, entre otras. Todo ello redujo el número de infecciones nosocomiales.
Tomar medidas, imprescindible
Para reducir las infecciones hospitalarias existe un comité de infección en cada hospital. La labor de esta Comisión es realizar un seguimiento del tema y orientar la política o normativa general. Por otro lado, los servicios de microbiología hospitalaria y medicina preventiva realizan el seguimiento de todos los procedimientos, de las medidas anti-infecciosas adoptadas y, cómo no, de todos los microorganismos que se aíslan.
Este tipo de comisiones establecen los procedimientos y normas de cada una de las tareas, adoptando medidas anti-infecciosas en todos los ámbitos: dónde y cómo se deben lavar las manos, el estado de las quirófanos, cómo se debe trabajar en las unidades de cuidados especiales, etc.
Además, establecen la política de uso de los antibióticos, ya que no es posible utilizar cualquier antibiótico, ya que los microorganismos generan resistencias. Por último, también se establece una política de mantenimiento de las instalaciones, como es el caso del aire acondicionado o la circulación del agua.
Este grupo de expertos realiza el seguimiento de los microorganismos que se aíslan en los hospitales. Se analizan y se encuentran las razones. Por ejemplo, si en una unidad de alta vigilancia hay 20 pacientes, se realiza un estudio de las infecciones que se producen en dicha unidad. Y si, por ejemplo, ven que ocho pacientes están infectados con el mismo microorganismo, toman medidas: hacen más limpieza de lo normal, ven si los antibióticos seleccionados para matar este microorganismo son adecuados o no, etc. Además, tanto enfermeras como médicos de esta unidad reciben formación y asesoramiento sobre medidas preventivas universales.
También analizan el estado de las instalaciones: filtración de aire, canalización de aguas, etc. Entre otras cosas, la tubería debe estar limpia. Para ello, hipercloran el agua o elevan la temperatura del agua. Si la temperatura del agua aumenta aproximadamente a 60 grados, los microorganismos presentes en el agua mueren. Todas estas medidas, así como otras muchas, son adoptadas por grupos de expertos en infecciones que establecen criterios, procedimientos y normas.
¿Por qué?
Sí, se toman medidas. En cualquier caso, la reflexión a realizar ante un tema de estas características es: ¿por qué se producen infecciones en los hospitales? Mikel Álvarez, gerente del Hospital de Cruces, señala que por varias razones. "Por un lado, hay que tener en cuenta que la población hospitalizada en general no está sana, es decir, no se encuentra en un estado inmunitario saludable. Y en la mayoría de los casos tienen más riesgo de contraer una infección que los demás".

"Por otro lado, en los hospitales se ataca el cuerpo del paciente, por decirlo de alguna manera. Por ejemplo, si la piel del paciente es cortada para ser intervenida, el riesgo de que algún microorganismo tome su nido y se infecte será mayor. Sin duda, el equipamiento hospitalario, la tubería, etc. también tienen mucho que decir. Por último, otro aspecto a tener en cuenta es el de los fármacos o antibióticos."
Muchos de los fármacos utilizados en los hospitales debilitan el sistema inmunológico de la persona. Es decir, debilitan a la persona y, en consecuencia, ésta es más fácil de contraer una infección. Además, los antibióticos provocan la selección. De hecho, los antibióticos matan a los microorganismos y ayudan a la inmunidad natural para que actúe contra ellos, pero sólo matan a los microorganismos más débiles, por decirlo de alguna manera, mientras que el resto --los más potentes- se quedan en el propio organismo. Se puede decir que la flora más maligna sobrevive y eso perjudica. De hecho, esta flora desarrolla resistencias y a menudo se adapta a los medicamentos o antibióticos utilizados. Con un ejemplo se entiende mejor: hace unos años la penicilina servía para todo y hoy en día sirve para poco porque los microorganismos se han adaptado.
En consecuencia, según Mikel Álvarez, "los antibióticos deben utilizarse de forma racional, ya que de lo contrario es inútil porque los microorganismos tienen la capacidad de desarrollar un sistema de defensa".
Fuentes infecciosas
Los microorganismos causantes de infecciones nosocomiales dependen del paciente, del hospital y del entorno geográfico. Las causas infecciosas hospitalarias son bacterias, hongos, virus y parásitos. En este orden, de los que más infecciones provocan a los que menos.

Las más peligrosas y quizás las más conocidas son las bacterias grampositivas y gramnegativas. Las bacterias grampositivas, como Staphylococcus aureus, se encuentran en el cuerpo humano. La mitad de las infecciones que se producen en las unidades de alta vigilancia se deben a microorganismos grampositivos. Las neumonías producidas por la respiración mecánica y las infecciones producidas por los catéteres son las más frecuentes. Los gram-negativos (Acinetobacter baumannii, Legionella neumophila) pueden encontrarse tanto en el cuerpo humano como en el entorno. La especie Acinetobacter baumannii está especialmente relacionada con las infecciones respiratorias y urinarias y las septicemias posteriores. Provoca neumonía y otros procesos infecciosos en las salas de cuidados especiales. En muchas ocasiones estas infecciones se deben a aparatos respiratorios y a otros sistemas de monitorización. Dispone de mecanismos muy eficaces de resistencia a los antibióticos.
En cuanto a los hongos, predominan sobre las personas que toman gran cantidad de antibióticos. El género Candida, por ejemplo, se encuentra en la boca humana y en el tubo digestivo. Los hongos conocidos del género Aspergillus se encuentran en el aire. No viven en el ser humano, pero sí entre ellos. Las esporas del hongo Aspergillus están en todas partes, en casa, en la escuela, en el hospital... porque el aire las lleva con el polvo. En los hospitales pueden convertirse en un problema grave debido a la mayor sensibilidad a las infecciones.
La ventilación de los quirófanos, por ejemplo, está muy controlada y se han realizado numerosos estudios sobre la relación entre el funcionamiento de los sistemas de ventilación de los quirófanos y la aspergilosis adquirida y otras enfermedades infecciosas. Sin embargo, son muchos y variados los hongos y, cuando alcanzan el momento adecuado, son capaces de provocar infección.
Los virus, en general, causan infecciones en las personas que han sido trasplantadas en el hospital. Esto se debe a que para evitar la recusación del trasplante se debilita el sistema inmunitario de estos pacientes, con lo que aparecen infecciones por diversos virus. Aparecen o predominan por razones mecánicas o inmunitarias. Las infecciones por parásitos son menores.
En los hospitales, la mayoría de las infecciones no se transmiten por el aire, aunque muchas veces se cree que es lo mismo. La transmisión de microorganismos de un paciente a otro se realiza principalmente por contacto. Por otra parte, muchas enfermedades hospitalarias son endógenas. Es decir, cada uno tiene una serie de microorganismos que, en caso de que disminuya la inmunidad, prevalece. Por lo tanto, no es necesario transmitirlo. Puede llegar a contagiarse con comida o agua. Por ejemplo, la bacteria de Legionella, que habita en el agua, al respirar inconscientemente junto con el vapor de agua, en algunos casos se producen infecciones.
Zonas de alto riesgo
Se pueden distinguir cuatro tipos principales de infecciones: urinarias, respiratorias, quirúrgicas y asepsias o sanguíneas.
En un tiempo las urinarias estaban muy extendidas, según Mikel Álvarez. En la actualidad, en la mayoría de los casos, se producen infecciones quirúrgicas, que se producen en las heridas operatorias. En 2006, el número de infecciones hospitalarias en el Hospital de Cruces fue de un 7,63%, de las cuales aproximadamente un 2% fueron de intervención quirúrgica.
En cuanto a las infecciones respiratorias, según datos de 2006, este tipo de infecciones representaron el 1,8% de los casos. La mayoría de ellos se dan en unidades de gran vigilancia. De hecho, los pacientes que se encuentran en estas habitaciones se encuentran en estado crítico y normalmente deben estar conectados a un aparato respiratorio.
El número de infecciones no es el mismo en todas las partes del cuerpo y el riesgo no es el mismo en todas las unidades del hospital. Son muy pocas las infecciones que se producen en las unidades en las que las madres vienen a tener hijos. En estos casos las personas están sanas. Aunque parezca mentira, en las unidades de alta vigilancia el riesgo es mayor. En estas unidades, en general, una de cada cuatro personas está infectada.

Son las unidades de mayor limpieza y vigilancia especial, tal y como su nombre indica. Estas unidades adoptan medidas más estrictas. Normalmente el aire se filtra para garantizar que los posibles microorganismos presentes en el aire no han atravesado el filtro. Por si acaso, los enfermos se encuentran en distintas habitaciones, más separadas unas de otras. Sin embargo, debido al mal estado de los pacientes, es en esta unidad donde se producen la mayor parte de las infecciones. En palabras de Mikel Alvarez "es un proceso normal, se curarán".
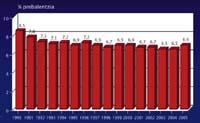
Está claro que nadie acude con ganas al hospital, pero a veces hay que ir. Sin embargo, después de lo leído, no penséis que se trata de una situación preocupante. De hecho, las infecciones sólo se producen si se les da la oportunidad y se está trabajando para que no se den opciones en los hospitales, reduciendo las vías de infección. Además, los datos estadísticos muestran que las infecciones hospitalarias están disminuyendo año tras año.