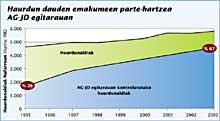
Jaio aurreko diagnostikoaren gorakada nabaria
Fetuak izan ditzakeen anomaliak detektatzeko, Nafarroan, Aholku Genetikoa-Jaio aurreko Diagnostikoaren Egitaraua (AG-JD) sortu zen 1995ean. Egitarauaren helburu nagusia da jaiotzetiko anomaliek eta gaixotasun genetikoek eragindako elbarri-kopurua murriztea, bikoteei argibide objektibo eta zehatzak emanez, arrisku handiko haurdunaldietan jaio aurreko diagnostikoa eginez eta Jaiotzetiko Anomalien eta Eritasun Hereditarioen Erregistroa sortuz, AG-JDren ebaluazio jarraitua egin ahal izateko.
Jaio aurretiko diagnostikoa
Jaio aurretiko kontsulta genetikoa egin ahal izateko zenbait baldintza bete behar dira; esate baterako, amak hogeita hamabost urte edo gehiago izatea. Jakina da zenbait gaixotasun genetikok erlazio zuzena dutela amaren adinarekin, adibidez, Down-en sindromeak; emakume horiek emakume gazteek baino askoz arrisku handiagoa dute Down-en sindromedun ume bat izateko. Bestalde, bikotearen beste seme-alabaren batek anomaliak izan baditu, familian herentziazko eritasunen bat badago edo amak fetua kalte dezakeen sendagairik hartu badu, orduan, haurdunaldia arrisku handikotzat joko dugu.
Kasu horietan, bikoteak aukera du AG-JDren kontsultara joateko. Kontsultan, familiaren historia medikoa eta beste proba batzuen emaitzak aztertu ondoren, komeni bada, fetuaren diagnostiko genetikoa egiteko aukera eskaintzen du medikuak. Diagnostiko horren bidez fetuaren akats kromosomikoak hauteman daitezke.
Halaber, hogeita hamabost urte baino gutxiago duten emakumeek bi aukera dituzte: Odolaren Behaketa Biokimikoa (OBB) egitea eta fetuaren ekografiak egitea. OBBarekin kromosomekin lotuta dauden irregulartasun batzuk, adibidez, Down-en sindromea eta bizkarrezur bifidoa —bizkar-hezurraren malformazioak— pairatzeko arriskua kalkulatzen da.
Horretarako, hiru datu hartzen dira kontuan: amaren odolean neurturiko alfafetoproteina (AFP) eta gonadotropina korionikoa (HGC) hormonaren kantitatea; amaren adina; eta fetuaren garondoko tolesaren neurria. Izan ere, AFPak behera eta HGCak gora egiten duenean fetuak Down-en sindromea izateko arrisku handiagoa dago. Bestalde, HGCren maila baxua Edwards-en sindromearekin erlazionatuta dago, eta AFParena, berriz, bizkarrezur bifidoarekin. Fetuaren garondoko tolesa fetuari ekografia bat eginez neurtzen da; 3 mm baino handiagoa bada, arazoren bat izateko aukera gehiago du fetuak, besteak beste, Down-en sindromea, Turner-en sindromea edota bihotzeko gaixotasunak.
OBBan edo ekografian anomaliaren bat ikusten denean, amagaiari abisatzen zaio, nahi izanez gero kontsultara joateko. Han, fetuaren diagnostiko genetikoa egiteko aukera ematen diote, aurreko probetan ikusitako irregulartasunak egiaztatzeko.
Kontsulta honetara etortzeko arrazoi nagusia amaren adina izaten da. Nafarroan, adibidez, 6.000 kontsultatik gora egin dira 1995etik 2003ra, eta horietatik 4.000 baino gehiago amaren adinagatik izan dira. Baina OBB positiboek eta ekografietan detektatutako anomaliek ere garrantzi handia dute, kontsulten % 20ren zioa izaten baitira.
Odolaren Behaketa Biokimikoak abantaila asko ditu. Garrantzitsuena, amaren odolean egiten dela, eta ez du eraginik fetuan; beraz, abortua gertatzeko arriskua saihesten da. Horrexegatik gero eta emakume gehiagok aukeratzen du proba hau egitea. Adibide gisa aipatzekoa da, 1995ean Nafarroan haurdun zeuden emakumeen % 24k egin zuela proba eta 2003an % 68k. Baina desabantaila batzuk ere baditu. Probaren sentikortasuna % 63 da, eta horrek esan nahi du kasuen % 37an, emaitza negatiboa izan arren, umea Down-en sindromearekin jaio daitekeela.
Hain zuzen ere, sentikortasun-maila baxu hori da jaio aurreko diagnostikoaren akats nagusia, eta 35 urtetik beherako emakumeetan edo eta arrisku berezirik ez duten haurdunaldietan ez da beste probarik egiten osasun-zerbitzu publikoetan. Arazoa gainditzeko, beste proba biokimiko batzuk aztertzen ari dira, eta denborarekin hobekuntzak egotea espero da.
Fetuaren diagnostiko genetikoa
Anomalia kromosomikoak detektatzeko beste proba bat Fetuaren Diagnostiko Genetikoa (FDG) da. Fetuaren kromosoma-irudia edo kariotipoa definitzea da proba honen helburu nagusia. Zenbait kasutan, kromosomak ez ezik, gene berezi batzuk ere aztertzen dira.
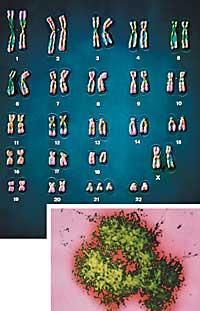
Pertsona arrunten kariotipoak 46XX (emakumezkoena) eta 46XY (gizonezkoena) dira. Zenbakiak kromosoma-kopurua adierazten du eta letrek sexua definitzen duten kromosoma-parearen izaera. Eta kromosoma-kopuruan edo kromosoma horien egituran aldaketak daudenean, eritasun genetikoak edo anomaliak gerta daitezke. Esate baterako, Down-en sindromea dutenek 21. kromosomaren hiru kopia izaten dituzte bi beharrean; hori dela eta, Down-en sindromearen kariotipoa ‘47 XX (edo XY) + 21’ da.
OBBarekin ez bezala, proba honekin fetuaren diagnostiko genetikoa zuzenean egiten da, eta, horrenbestez, akatsik gabekoa da. Hori du abantaila nagusia. Baina proba hau egin ahal izateko, fetua zaintzen duen likido amniotikoa (amniozentesia) edo fetuaren inguruko beste egitura-zati bat hartu behar dira, eta horrek arriskua ekar dezake fetuarentzat. Arrisku-maila faktore askoren araberakoa da: amaren adina, teknika burutzen duen pertsonaren esperientzia, etab.
Arlo horretan ere, gorakada handia izan da azken urteotan. Batetik, 35 urtetik beherako gero eta amagai gehiagok egiten dute OBBa; beraz, emaitza positibo gehiago dago, eta, ondorioz, FDG gehiago egiten da. Eta, bestetik, haurrak lehen baino beranduago izaten ditugunez, geroz eta gehiago dira, proportzioan, proba hau egin dezaketen emakumeak: lehen amagai guztietatik % 16 ziren 35 urtetik gorakoak; eta orain, % 25 baino gehiago. Gainera, FDGa egiteko erabakia hartzeko orduan ere aldaketa nabaria izan da. Egitaraua hasi zenean, arrisku handiko haurdunaldietan emakumeen erdiak baino ez zuen baiezkoa ematen, eta egun ia denek aukeratzen dute proba egitea.
FDGarekin, Down-en sindromea ez ezik, beste irregulartasun kromosomiko asko ere ikusten dira, esate baterako, sexu-kromosometako irregulartasunak. 1995-2003 epean, 1.000 kariotipotik seik honelako irregulartasunen bat agertu dute: 45X, 47XXY, 47XXX edo 47XYY. Sexu-kromosometako irregulartasunek ez dituzte beti kalteak eragiten. Kariotipo hau duten pertsona asko hainbat urte bizi dira ezer igarri gabe, baina zenbait eragozpen ere izan ditzakete, esate baterako, atzerapen mentala eta antzutasuna.
Edwards-en sindromea eta Patau-ren sindromea ere oso ugariak dira. Trisomietan, kromosoma bat sobran dago, hiru kopia izaten dituzte bi beharrean (Down-en sindromean 21. kromosoma, Edwards-en sindromean 18.a eta Patau-ren sindromean 13.a).
Hirukoiztuta dagoen kromosoma zenbat eta handiagoa izan, orduan eta anomalia garrantzitsuagoak ditu umeak, eta, beraz, hiltzeko aukera gehiago ditu. Horrexegatik, Patau-ren sindromea dutenak jaio eta azkar hiltzen dira, eta Edwards-en sindromearekin jaiotakoek ere gutxitan irauten dute urtebete. Down-en sindromea dutenak, aldiz, 21. kromosoma oso txikia denez, urte asko bizitzeko gai dira.
Erregistroa martxan
Jaiotzetiko anomalia horiek guztiak aztertu eta herentziazko eritasunen epidemiologia ikertzeko, proiektu bat jarri zen martxan 2003ko ekainean Nafarroan: Nafarroako Jaiotzetiko Anomalien eta Eritasun Hereditarioen Erregistroa (NJEEHE). Erregistro hori balio handiko baliabidea da, eta hari esker gaixotasun horien etengabeko ebaluazioa egin ahal izango da.
Erregistroan, jaiotzetiko anomaliaren bat duten Nafarroako jaioberriak eta bizirik jaiotzen ez direnak biltzen dira. Orain arte 823 kasu bildu dira. Horrek % 1,36ko prebalentzia adierazten du, baina jakin badakigu jaiotzetiko anomalien prebalentzia altuagoa izaten dela, % 2-5 ingurukoa. Beraz, oraindik lan asko egin beharko da Nafarroako kasu guztiak biltzeko. Hori izango da proiektuaren hurrengo urteetako helburu nagusia.
Baina orain arte bildutakoarekin ere ondorio asko atera daitezke. Esate baterako, noiz atzematen dira jaiotzetiko anomaliak eta herentziazko eritasunak? Gehienak, % 37, umea jaiotzen den unean bertan ikusten dira, baina % 34 jaio aurretik atzematen dira. Gainerakoak umearen bizitzan zehar detektatzen dira. Urtebete egin aurretik % 18 eta urtea bete ondoren % 11.
AG-JD egitarauaren helburu nagusia bigarren zenbakia handitzea da, hau da, ahal den eta anomalia gehien jaio aurretik detektatzea, horiek bikotean eta, oro har, gizartean dituzten eragin tamalgarriak murrizteko.
Adibide gisa Down-en sindromearen kasua aipatuko dugu. AG-JD egitaraua hasi aurretik, 1986-1994 epean, Nafarroan 67 ume jaio ziren Down-en sindromearekin; gutxi gorabehera, 10.000 jaiotzatik 15 kasu. Egitaraua hasi ondoren, aldiz, 1995-2003ko epean, 57 jaio dira (10.000 jaiotzatik 12).

Urtez urte Down-en sindromearekin jaiotako umeen kopuruak gora edo behera egin dezake, baina, jaio aurreko diagnostikoa egiten denetik, joera beheranzkoa da. Gainera, Down-en sindromearekin jaio direnen artean, kasuen % 40 inguruan amak 35 urte baino gehiago zituen, eta, beraz, hala nahi izanez gero eskura zuen jaio aurreko diagnostikoa egiteko aukera.
Alde horretatik esan beharra dago jaio aurreko diagnostikoen eskaera gora doala, oso azkar gainera. Ama izateko adina geroratzeko joera dela eta, batetik, eta, bestetik, haurdun dauden emakumeen pentsamoldea aldatzen ari delako; gero eta gehiagok hautatzen dute diagnostiko genetikoa egitea
Bibliografia:
- Orden Foral de 14 de Septiembre de 1888 del Consejero de Salud sobre el Programa de Prevención de Minusvalías Psíquicas.
- ¿Cómo estamos de salud 2.000?
Monografía N†4. Anales del Sistema Sanitario de Navarra. 99-103. - Correa-Villaseñor A. et al.
The Metropolitan Atlanta Congenital Defects Program: 35 Years of Birth Defects Surveillance at the Centers for Disease Control and Prevention. Birth Defects Research (Part A) 67:617-624 (2003).