¿Es tan malo el colesterol?
Este conocimiento, sin embargo, muchas veces es incorrecto y está muy extendido el mal prestigio del colesterol. ¡Hay quien piensa que es una enfermedad! Hay que dejar claro, sin embargo, que el colesterol no es nocivo en sí mismo, sino que se sintetiza en el cuerpo de los animales y es imprescindible para la vida.
¿Qué es el colesterol?

El colesterol es un alcohol del grupo de esteroides. Aunque difiere mucho de otros lípidos, se clasifica entre ellos porque se disuelve únicamente en disolventes orgánicos, es decir, no se disuelve en la sangre, lo que es muy importante para comprender cómo se transporta por el cuerpo.
Colesterol XVIII. Se aisló por primera vez en el siglo XIX y aparece en la naturaleza de dos formas: libre o esternal, unidos a diferentes ácidos grasos. Está presente en todos los animales vertebrados e invertebrados, constituyendo el componente básico de la membrana celular y dando estabilidad a la membrana, especialmente ante los cambios de temperatura. Además, protege y aísla los nervios. En mamíferos, el colesterol es más abundante en el cerebro, el hígado, la piel y las glándulas suprarrenales.
Es también precursor de otros muchos esteroides con importantes funciones metabólicas. A partir del colesterol se sintetizan la vitamina D, las sales biliares que ayudan a la digestión y las hormonas esteroides: glucocorticoides, mineralocorticoides y hormonas sexuales, tanto femeninas (estrona, estradiol y estriola) como masculinas (androsterona y testosterona).
Por otro lado, el cuerpo tiene dos fuentes de colesterol: el primero es endógeno, es decir, producido en él, sobre todo en el hígado; el segundo es exógeno y penetra en el cuerpo a través de los alimentos. Teniendo en cuenta los hábitos alimenticios de los países desarrollados, cerca del 85% del colesterol total se produce en el propio cuerpo. Se genera en las mitocondrias de células hepáticas (aproximadamente un gramo al día) y entre las enzimas que intervienen en la síntesis se encuentra la reducción B-hidroximetilglutaril CoA. Esta enzima es la llave de reacciones de síntesis y algunos medicamentos desactivan esta enzima y reducen el colesterol en sangre.
De hecho, muchos estudios epidemiológicos relacionan la presencia de niveles elevados de colesterol en la sangre con la arteriosclerosis, y aunque el colesterol no es el único agente explicativo de esta enfermedad, parece que éste (o más directamente una de las lipoproteínas que la transporta) es el principal culpable.
Transporte de colesterol en sangre
El colesterol se genera y almacena en el hígado y llega a todos los otros tejidos del cuerpo a través de la circulación sanguínea. Para ello necesita de lipoproteínas transportadoras que no se disuelven en disolución acuosa.
Las lipoproteínas son partículas esféricas, formadas en su interior por un núcleo lípido que contiene los ésteres de colesterol y los triglicéridos, y en la capa externa se encuentran fosfolípidos y apoproteínas solubles en agua. Mediante apoproteínas se unen a los receptores celulares y cada tipo de lipoproteínas tiene sus propias apoproteínas especiales. Otras características que se tienen en cuenta a la hora de caracterizar las lipoproteínas son el tamaño, la densidad o los lípidos que transportan.
Así, se clasifican en cinco tipos: kilomicrones, lipoproteínas de muy baja densidad o VLDL ( very low denity lipoprotein ), de media densidad o ILDL ( intermediate denity lippoprotein ), de baja densidad o LDL ( low denity lipoprotein ) y de alta densidad o HDL ( high denlipoprotity ). Aunque los kilomicrones y VLDL transportan principalmente triglicéridos, todos llevan colesterol. Sin embargo, no es un transporte muy rápido, ya que mueve menos de 1-2 gramos de colesterol al día.
Evolución de la comida y producción
La ingesta media diaria de colesterol es de 250-500 mg. Tras ingerir un alimento que contiene colesterol, las células intestinales absorben el 40% del colesterol. Este colesterol, junto con los triglicéridos, se concentra en kilomicrones. Estas grandes lipoproteínas de baja densidad penetran en la circulación sanguínea y al llegar a los músculos y tejidos grasos liberan triglicéridos. Esto permite que los músculos adquieran energía y que en los tejidos grasos se acumulen grasas de reserva. Una vez distribuidos los triglicéridos y cuando apenas tienen ésteres de colesterol, los restos de kilomicrones van al hígado.
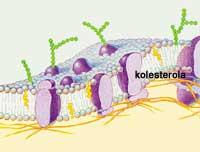
En las células del hígado, unos receptores especiales identifican estos residuos y los introducen dentro de las células. Sin embargo, las células no consumen todo el colesterol, parte de lo que queda se excreta formando ácidos biliares y parte se queda libre en la sangre. El colesterol sanguíneo se puede reabsorber en el intestino y volver al ciclo. Por lo tanto, el colesterol que se introduce con los alimentos hace el camino entre el intestino y el hígado. Además, se pierde un poco de colesterol a través de los excrementos.
El ciclo del colesterol que produce el cuerpo es diferente. El ciclo comienza en las células del hígado, donde se produce el colesterol. Después, junto con los triglicéridos, pasa a la sangre unidos a las lipoproteínas VLDL. Las VLDL, al igual que las kilomicrones, liberan triglicéridos en los músculos y tejidos grasos. A medida que se pierden las proteínas y los lípidos se convierten en lipoproteínas de media densidad (IDL), baja (LDL) o alta (HDL), respectivamente.
Colesterol ‘bueno’ y ‘malo’
Aproximadamente el 75% del colesterol total que circula en sangre son LDL. Las LDL contienen sólo ésteres de colesterol y un tipo de apoproteínas cuya función es transportar el colesterol a los tejidos periféricos.

Los receptores de LDL que contienen las células en su piel son los responsables de la captación del colesterol y el número de receptores depende de la cantidad de colesterol que contienen: a mayor contenido de colesterol, menos receptores en la piel. Así, cuando la célula tiene colesterol suficiente, la LDL sigue en la sangre.
En base a estudios epidemiológicos, parece que mantener un alto nivel de LDL en sangre aumenta el riesgo de padecer arteriosclerosis e incluso de infartos. Por ello, el colesterol malo que transportan estas lipoproteínas se llama ‘colesterol malo’.
Por otra parte, las lipoproteínas de alta densidad (HDL) se producen en el hígado y en el intestino, y realizan el camino inverso, es decir, van de los tejidos al hígado. Su función es recoger el colesterol que se desprende al romper las células y llevarlo al hígado. Se ha observado que el alto nivel de HDL reduce el riesgo de arteriosclerosis, por lo que el colesterol asociado a los HDL se denomina “colesterol bueno”.
Colesterol culpable de arteriosclerosis
Aunque se distinguen entre colesterol bueno y malo, todavía no está del todo claro hasta qué punto el colesterol que se ingiere a través de la comida influye en la arteriosclerosis.
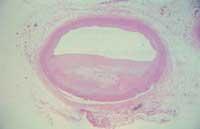
La arteriosclerosis es una enfermedad vascular crónica que se inicia con pequeñas lesiones de los vasos sanguíneos. Las causas de las lesiones pueden ser físicas o químicas (presión alta, sustancias del tabaco, etc.). En cualquier caso, la lesión se cierra mediante la acumulación de plaquetas en la capa interna de las arterias. A su vez se produce una inflamación que va acumulando sustancias como jabones de calcio, fosfatos, fibras elásticas, colágeno y componentes óseos. Pero sobre todo se acumulan LDL oxidados atrapados por macrófagos situados en la pared del tubo. Este proceso produce un engrosamiento y endurecimiento de las arterias que puede llegar a cerrar el tubo a largo plazo.
Aunque en la génesis de la arteriosclerosis participan otros muchos agentes, desde hace tiempo se consideraba que el colesterol que se ingiere junto con los alimentos es uno de los principales agentes.
De hecho, el colesterol introducido externamente influye en la cantidad de colesterol que produce el cuerpo, es decir, el colesterol exógeno puede alterar el ciclo del endógeno. Cuando la célula toma colesterol, la producción interna se detiene, ya que se limita la actividad de la enzima B-hidroximetilglutaril CoA reductasa. Por otro lado, los receptores de LDL desaparecen de la piel. Estos mecanismos están controlados genéticamente, pero en algunas personas no se detiene la producción de colesterol endógeno, ni tampoco se ingiere mucho colesterol exógeno. Por tanto, presentan altos niveles de colesterol y LDL en sangre, lo que aumenta el riesgo de arteriosclerosis.

Sin embargo, en estudios posteriores se ha comprobado que las grasas saturadas tienen tanta importancia como el colesterol que se toma, ya que aumentan los niveles de LDL. Asimismo, para prevenir la arteriosclerosis, lo mejor es la ingesta mediterránea rica en grasas insaturadas. Al parecer, el ácido oleico presente en el aceite de oliva eleva el nivel de HDL en sangre, es decir, ejerce un efecto protector sobre la arteriosclerosis.
Sin embargo, en la arteriosclerosis intervienen muchos agentes (genética, edad, sexo, obesidad, ejercicio físico, fumar, diabetes...) y hay que tener en cuenta que cuidar la alimentación no siempre es suficiente para prevenir la enfermedad. Como en otras ocasiones, la mejor forma de evadirse es mediante un estilo de vida saludable.
Ciclos de colesterol externo captado y producido internamente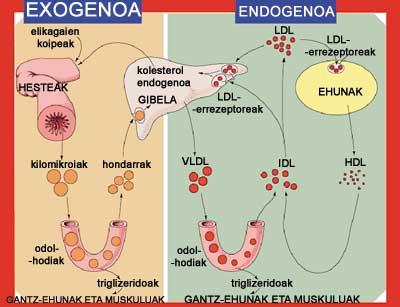
Medicamentos para reducir el colesterol
A veces, un estilo de vida sano, una alimentación adecuada y el ejercicio físico son insuficientes para reducir los niveles de colesterol y LDL en sangre. Es posible que por prescripción facultativa sea necesaria la administración de medicamentos, especialmente en aquellos casos en los que exista algún otro factor que incremente el riesgo de arteriosclerosis.
Algunos de estos medicamentos impiden la acumulación de la LDL en la pared de los vasos sanguíneos y la liberación de los coáculos. Sin embargo, las más utilizadas son las estatinas. Con ellas se evita la producción de colesterol endógeno, ya que inhiben la enzima B-hidroximetilglutaril CoA, imprescindible en la síntesis. Entre ellos se encuentra la cistastatina, que se vende con el nombre de Lipobay o Baycil y que el año pasado fue retirada del mercado debido a que algunos pacientes sufrieron rabdomiolisis y varias muertes. Sin embargo, si se toman siguiendo las indicaciones del médico, las estatinas son beneficiosas, ya que son capaces de reducir el LDL en sangre un 40%.
Otros medicamentos se asocian a los ácidos biliares, lo que obliga al hígado a producir más ácido biliar, para lo que se utiliza colesterol, lo que reduce la sangre.
Además, otros medicamentos trabajan bajando los niveles de triglicéridos o elevando los niveles de HDL. Parece que la vitamina niacina también influye en dosis altas. Y, sin duda, la industria farmacéutica seguirá investigando sobre los medicamentos que tanta gente ocupa en los países desarrollados.
Influencia de los ingredientes alimentarios en el colesterol y las lipoproteínas en sangre| Ingredientes de los alimentos | LDL y colesterol | Triglicéridos | HDL |
| Grasa | |||
| Colesterol | = | ||
| Ácidos grasos saturados | |||
| Ácidos grasos monoinsaturados | Ø | o | |
| Ácidos grasos poliinsaturados | Ø | Ø | = o Ø |
| Exceso de calorías | Ø |





