RNA mensajero, esencia nuevas vacunas
Texto generado por el traductor automático Elia sin revisión posterior por traductores. Elia Elhuyar
Las vacunas son clave en la estrategia de lucha contra el COVID-19. Gracias a ellas, las personas vacunadas tienen entrenado su sistema inmunitario para evitar la proliferación del virus y la infección por SARS-CoV 2.
Las vacunas clásicas lo consiguen interiorizando patógeno, tanto debilitado como inactivo, como la vacuna triple vírica y la poliomielitis. Otros, como los de la Hepatitis A y B, llevan proteínas antigénicas del patógeno, es decir, que generan respuesta inmunitaria.
Además, existen también ingenierías genéticas para la transformación de virus inocuos como los adenobiruses, que incorporan información genética para la producción de proteínas antigénicas. Son de este tipo el ébola y el sucio.
Todas estas estrategias se están desarrollando en diferentes laboratorios del mundo para dar respuesta al covid-19. Sin embargo, los primeros que han empezado a instalarse en Europa no son del tipo anteriormente mencionado. Es más, fuera de los laboratorios, son completamente nuevos. Y ahora se han autorizado dos, frente a otros tipos. Son vacunas basadas en el ARN mensajero (vacunas MRNA).
Evolución anual
Los científicos llevan años investigando en vacunas de ADN y algunos ya lo están probando en personas como el VIH o la rabia. En el caso de Koronabirus, los estudios realizados en el año 2000 con el SARS-CoV1 y posteriormente con el MERS-CoV, sugirieron que esta tecnología podía ser útil.
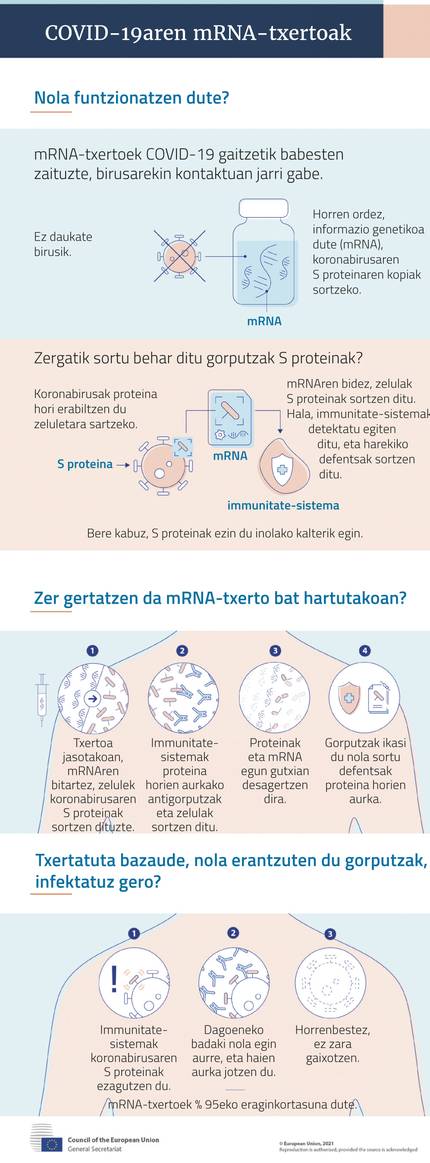
Todas tienen la misma base: tienen como materia prima la molécula de mRNA que codifica las pautas de producción de proteínas antigénicas. Cuando este MRNA penetra en las células, se produce proteína antigénica en los ribosomas de las células, que cuando aparece en la superficie de las células, reacciona el sistema inmunitario y produce anticuerpos y respuesta celular. Con ello, la persona vacunada queda protegida.
En su experiencia con el SARS y el MERS, afirmaron que la clave es la proteína S (spike, espícula) que se encuentra en el envoltorio de los coronas. A través de ella se accede a las células que infectan el virus. Por lo tanto, las vacunas de MRNA de covid-19 llevan pautas para la producción de la proteína S.
Sin embargo, han tenido que superar algunas dificultades. Por un lado, el mRNA puede provocar una reacción inflamatoria desproporcionada, por lo que ha tenido que cambiar la secuencia para que no se produzca. Uno de los principales cambios es la sustitución de la uridina nucleosida por pseudouridina: la información genética no varía, pero no presenta riesgo de inflamación.
Por otro lado, su fácil descomposición le ha llevado a realizar otras modificaciones para estabilizarlo. Y para que su respuesta inmunitaria sea aún más fuerte. Por último, se han desarrollado métodos para introducirse en las células del cuerpo y evitar que éstas degraden, recojan y protejan rápidamente.
En concreto, han creado nanocápsulas lipídicas. Además de proteger las moléculas de mRNA, les ayudan a entrar en las células fusionándolas con la superficie de las células. En cierta medida refuerzan la respuesta inmunitaria. En casos excepcionales pueden provocar una reacción alérgica grave (anafilaxia), por lo que a las personas con este riesgo no se les puede poner vacuna de MRNA.
Seguros y eficientes
Una vez superados estos obstáculos, se producen de forma sencilla y rápida, ya que no necesitan crecer en huevos o células como otras vacunas. Así, a los 66 días de la publicación del genoma de SARS-CoV2 por parte de los investigadores chinos, los primeros voluntarios estadounidenses recibieron la primera punción de la vacuna experimental desarrollada por la Moderna. En mayo se dieron a conocer los primeros resultados y a continuación se dieron cita las sesiones de Pfizer-Biontech.
Los resultados de la Fase III de las sesiones clínicas fueron aún mejores de lo esperado: Ambos han demostrado una eficacia cercana al 95% y la Moderna es aún mejor que la de Pfizer-Biontech para protegerse de los síntomas graves.
El resto presentan características similares. Por ejemplo, ambos necesitan dos dosis: Las modernas de 100 microgramos, con un rango de 28 días, y las de Pfizer-Biontek de 30 microgramos, de 21 días.
Ambos deben conservarse en frío, pero los envoltorios lipídicos de ambos no son iguales. Así, Pfizer-Biontechena necesita -70ºC y sólo dura 5 días en la nevera. Por el contrario, el de la Moderna es suficiente con conservarlo a -20ºC y tiene una duración de 30 días en el frigorífico. Esto facilita la logística, especialmente en aquellas zonas en las que los recursos no son excesivos.
Millones de dosis de estas vacunas de MRNA ya han sido implantadas en varios países, entre ellos Euskal Herria, y llegarán más. Una de ellas puede ser la desarrollada por la compañía de farmacia alemana Curevac. Biodonostia y Biocruces participan en la III edición de las sesiones clínicas. en fase, y como las anteriores, se basa en el mRNA de la proteína S. Sin embargo, han adelantado que tiene ciertas ventajas respecto a los demás: no necesitan una temperatura tan baja para conservar, se produce en Europa y es uno de los que más dosis ha adquirido en Euskal Herria y en los países de su entorno.
Autorreplicativo y esterilizador
Además de las vacunas basadas en el MRNA de la proteína S, se están desarrollando vacunas de MRNA más complejas como el Centro Español de Biotecnología (CNB-CSIC). Isabel Sola Gurpegi es codirectora del laboratorio de los coronavirus nativos, y según ella, la principal característica de la vacuna que se está desarrollando es su autorreplicación.
El hecho de que la vacuna sea autoreplicativa tiene una ventaja evidente: genera varias copias de la molécula entrante. Esto hace que las dosis de la vacuna sean mucho menores y, por tanto, la producción también sea más económica.
Además, la información que lleva el mRNA es mucho más completa. Las anteriores vacunas sólo contienen información para la producción de la proteína S, mientras que las que se están investigando en el laboratorio de Sola llevan también otras proteínas. “Hemos visto que estas proteínas también generan una respuesta inmunitaria significativa. Así, la inmunidad que genera nuestra vacuna es más completa, poderosa y equilibrada que la que se consigue con los demás, y puede que también sea más sostenible”, explica Sola.
Por otro lado, otras vacunas han demostrado que la infección de la persona vacunada impide la enfermedad. Sin embargo, no saben si también impiden la replicación del virus, por lo que a pesar de estar vacunado puede haber riesgo de contagio. Para conseguir una inmunidad esterilizante, es decir, capaz de impedir la replicación del virus, la respuesta que se produzca debería ser muy potente.
El modo de aplicación también influye en la capacidad esterilizante. Sola ha precisado que las inserciones actuales son intramusculares, y eso es lo que están priorizando las entidades reguladoras, que es lo más clásico. “Nosotros vamos a probar dos vías: la intramuscular y la nasal. ¿Por qué? Pues porque la intrainnariz facilita la obtención de inmunidad esterilizante”.
De hecho, el SARS-CoV2 penetra en el cuerpo a través de las membranas nasales y faríngeas, y a partir de ahí desciende en el aparato respiratorio hacia los bronquios y los pulmones. “Si la vacuna se administra por la nariz, por ejemplo mediante un spray, la inmunidad se ejerce sobre la membrana respiratoria, es decir, en la puerta de entrada de virus. Si respiráramos el virus, esa inmunidad local respondería inmediatamente a través de los anticuerpos IgA, lo que cerraría el camino al virus. La inmunidad sería por tanto esterilizante”, ha explicado.
En los animales ya se ha demostrado que la inmunidad producida por la nariz es esterilizante: la protección es del 100% y el virus desaparece. Además, al ser autorreplicativo, se ha afirmado que es suficiente con una sola dosis.
Sólo genes necesarios
Para que sea autoreplicable utilizan la característica propia de los virus. Suelas: “Los virus son intrínsecamente autorreplicativos y para ello contienen proteínas concretas: la maquinaria de autorreplicación. Nosotros llevamos una larga trayectoria investigando los coronavirus y entre los métodos que hemos desarrollado tenemos un sistema de genética inversa para transformar el genoma del virus. Con ello, hemos extraído del genoma del SARS-CoV-2 todos los genes nocivos (genes que le ayudan a desplazarse de una célula a otra, provocan inflamación, etc.) y sólo hemos dejado los que necesita para autorreplicarse y que fomentan la respuesta del sistema inmunitario”.
Por tanto, el MRNA de la vacuna es replicado por la máquina natural del virus y realiza miles y miles de copias de antígenos. Esto permite una protección más completa y potente que las anteriores. “Los anteriores llevan unos 4.000 nucleótidos de la proteína S, mientras que el nuestro tiene unos 20.000”.
Se están probando dos formas de vacuna de ADN que han creado. Una, como las anteriores, con nanopartículas y otra con el mismo mRNA. Para ello replican su mRNA en unas células. Con ello el mRNA obtiene la proteína necesaria para producir el embalaje. Resultado: partículas víricas (VLP).
Estos VLP tienen el mismo aspecto exterior que el SARS-CoV-2 y se asimilan a él en las células. Cuando están dentro, sin embargo, no pueden extenderse a otras células, ya que no tienen los genes para producir las proteínas que necesita. Este sistema se denomina “suicida”: al entrar en la célula se replica, pero no se puede extender a otras células.
Sola reconoce que, a pesar de los buenos resultados obtenidos en el laboratorio con este sistema, pueden tener dificultades para su aprobación por parte de las entidades reguladoras, por su carácter innovador.
Aunque se han iniciado las vacunaciones, todavía quedan algunas preguntas sin responder, como por ejemplo la duración de la inmunidad que producen y el grado de esterilización. Ed. Biontech.
Mutaciones, plazos e incorporaciones
Preguntada si las mutaciones del virus van a afectar a la efectividad de la vacuna, Sola ha explicado que las vacunas de MRNA producen la proteína S completa y que la respuesta inmunitaria que generan es contraria a muchos dominios de la proteína. Por lo tanto, es muy difícil que las mutaciones desvirtúen la respuesta: aunque no conozca algún dominio, reaccionará contra los demás. Sin embargo, si se produjeran cambios críticos se debería cambiar el mRNA mensajero utilizando la misma tecnología.
Ahora comenzarán las pruebas con ratones humanizados, luego con primates y, todo ello a buen ritmo, iniciarían sesiones clínicas en humanos con el apoyo del CSIC y el Ministerio de Sanidad español. Si todos los resultados son favorables no excluye la autorización para su inclusión en el 2021.
Así, una vacuna más podría administrarse. Sola no tiene dudas: “Cuantas más vacunas mejor. Es posible que unos sean más adecuados que otros para grupos de población concretos. De esta forma se podría personalizar en parte las inserciones. Por otro lado, tenemos el reto de introducirnos en todo el mundo: si tenemos diferentes tipos de vacunas, que se producen en diferentes lugares, unas más baratas y otras más caras y con diferentes características logísticas, más fácilmente llegarán a todos y a todas las personas”.
En cualquier caso, es prudente y recuerda que, incluso con vacunas autorizadas, todavía quedan preguntas sin responder, como por ejemplo la duración de la inmunidad que generan y el grado de esterilización: “Por ello, aunque esté integrada, es fundamental mantener medidas preventivas para evitar la transmisión”.