Sur le chemin, cellules souches
MISE À JOUR:Macchiarin, dénoncée et publiée pour fraude en 2017
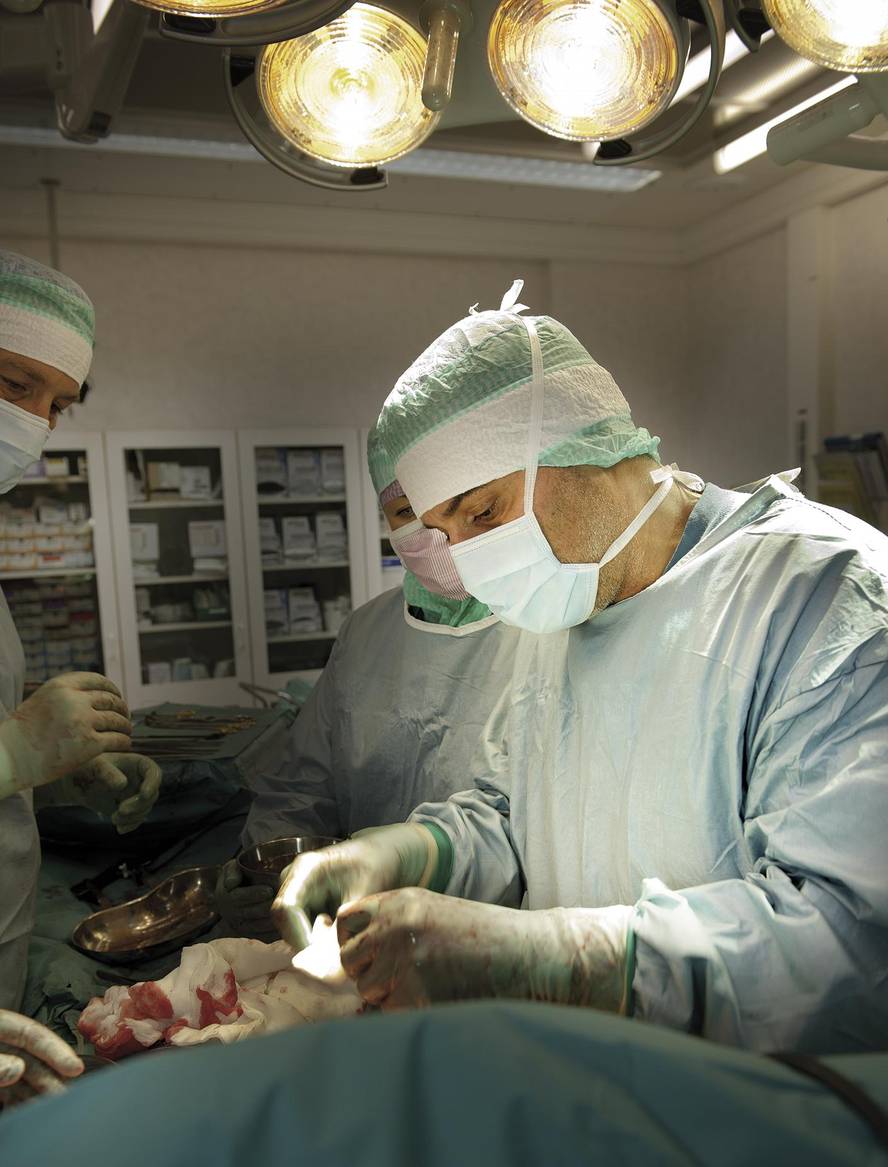
En novembre 2011, un patient américain de 30 ans, Christopher Lyle est transplanté une trachée artificielle. Lyle avait un cancer de la trachée très avancé et il n'était pas possible de l'opérer. Sa seule option de guérison était une greffe de trachée facilitée par une équipe de l'Institut suédois de Karolinska. "C'est une deuxième chance pour moi", dit-il.
Pour lui, c'était l'occasion de continuer à vivre et pour les scientifiques, d'essayer une nouvelle méthodologie, car la transplantation à Lyle n'était pas de toute façon.
On lui a fait la trachée "de zéro", c'est-à-dire sans avoir à recueillir celle d'un donateur. Une structure synthétique a été fabriquée à la place. Lyle a mesuré les dimensions exactes de la trachée et a commencé sa fabrication. À l'Université de Londres a été fabriqué la structure de base de la trachée, un support vide, modélisant la forme appropriée avec des nanofibres du polymère PET. Et pendant la construction de cette structure de base, la société américaine Harvard Bioscience a préparé un bioréacteur, un emballage spécial pour former la trachée.
La structure synthétique de la trachée a été introduite dans le bioréacteur, avec les cellules souches tirées de la moelle osseuse de Lyle, et a été constamment déplacé pendant deux jours, comme on lui donne les tours pour brûler le poulet. « Nous avons besoin de presque 36 heures pour que les cellules couvrent toute la structure », explique le chirurgien de l'Institut Karolinska, qui a effectué la transplantation à Paolo Macchiarin. Et pendant ce temps, les cellules souches ont fonctionné comme prévu par les médecins. Ils se sont adossés à la structure, ont commencé à former de nouvelles cellules et ont formé les murs de la trachée autour de la structure de base. Dans un délai de deux jours, les médecins ont eu la trachée complète. Il a ensuite été transplanté au patient.
Succès à court terme

Les médias ont salué cette méthodologie. C'est en fait la deuxième greffe de ce type. Le premier a été fait par Macchiarini lui-même, mais à partir d'un autre point de départ: la structure de base de la trachée a été formée à partir de la trachée d'un donateur mort, à laquelle la plupart des cellules ont été retirées jusqu'à laisser un support vide. Le reste du processus a été le même dans les deux rempotages et le résultat a été satisfaisant dans les deux.
Cependant, l'équipe de Macchiarini n'a pas encore de perspective d'années pour évaluer correctement ces deux transplantations de trachée. Pour pouvoir parler de succès, il faut attendre un certain temps pour voir si les nouveaux organes donnent des problèmes ou non. L'état de la trachée doit être observé au moins à cinq ans, et il faut vérifier si les cellules transplantées de la trachée ont été remplacées par d'autres produites par le corps. Le succès d'une greffe a beaucoup à voir avec sa durée. Cependant, pour l'instant, l'équipe de Macchiarini est optimiste, et ses avantages et avantages méthodologiques sont très remarquables.
Pour compléter les parois du nouvel organe a été travaillé avec des cellules souches du patient lui-même, ce qui résout de nombreux problèmes médicaux dans les transplantations trachéales habituelles. Le premier est d'éviter le rejet de l'organe, l'une des principales causes des thérapies avec des cellules souches. Dans ce cas, le corps ne considère pas bizarre les cellules du nouvel organe et la personne qui reçoit la greffe ne doit pas prendre de médicaments contre le rejet. En outre, la méthode résout le problème des infections. Dans les transplantations conventionnelles, pour éviter le rejet, les médecins affaiblissent le système immunitaire, augmentant le risque d'infection. En fait, de nombreuses greffes de trachée échouent par contamination bactérienne ou virale. « La trachée est en contact direct avec la partie externe du corps », explique Macchiarin. Chaque fois que nous respirons, l'air - propre ou sale - passe par la trachée. Et dans les transplantations avec des tubes synthétiques recouverts de cellules souches, à l'avenir il n'y a pas d'infections ».
Un autre avantage majeur est le temps. Si la méthodologie de Macchiarini fait partie d'un support synthétique, la présence d'un donneur n'est pas nécessaire, ce qui affecte directement les délais de transplantation. Lors de la transplantation de Lyle, « en additionnant tous les temps, nous avons pris deux semaines depuis le début jusqu'à ce que nous ayons pu transplanter », explique Macchiarin. Par la méthode habituelle, nous devons attendre un donateur et il n'est pas possible de prédire quand ce donateur apparaîtra. Avec cette méthode, cependant, nous pouvons effectuer une transplantation rapide à un patient avec une tumeur ».
Et ils ont réussi, mais Macchiarini a clairement que ces rempotages sont encore de recherche. « Jusqu'à présent, nous avons seulement prouvé que cette méthodologie fonctionne sur deux patients, nous ne pouvons pas y rester. » Dans le même temps, il veut souligner la praticité du travail. « Je ne suis pas un chercheur, mais un clinicien qui mène des recherches, et la recherche que je fais sera utilisée directement par les patients. Éthiquement, nous sommes obligés de faire les choses aussi facilement que possible pour le rendre possible dans le monde entier ».
Du point de vue économique, pour l'instant, sont des rempotages très coûteux, Lyle a dû payer environ 350.000 euros pour l'ensemble du processus. Mais les rempotages effectués ne sont que le début de la voie.
Transplanter ou régénérer
Où porte cette thérapie? À quel point une révolution est-elle attendue ? Du point de vue médical, le processus n'est pas complètement arrondi. "Il y a encore des problèmes", dit Macchiarin, "mais si nous continuons à étudier, je pense que nous allons le transformer en technique standard".
Le changement que peuvent supposer les résultats de la recherche peut être très varié. La création d'organes bioartificiels sur mesure ne sera pas obligatoire. Macchiarin voit un autre avenir: « Au lieu de grandir in vitro des cellules souches, pourquoi ne pas transformer notre corps humain en bioréacteur ? Par exemple, si une opération comporte des problèmes de régénération, nous pouvons ajouter des cellules souches et ajouter des facteurs de croissance pour accélérer la régénération ». Cette idée est également applicable au domaine des greffes. C'est pourquoi, à la question de savoir si les cellules souches vont supposer une révolution, Macchiarin répond: « Je crois qu'ils ne vont pas révolutionner la technique des greffes. Comment traitons-nous une fonction affectée ? Par greffe? Non. Au contraire, des cellules souches du patient peuvent être utilisées pour récupérer cette fonction. C'est faisable, et oui, ce sera un changement radical dans le domaine de la médecine ».
La médecine régénérative des organes ou des tissus génère un grand espoir pour l'avenir. Mais certains experts pensent que ce médicament ne sera jamais substitutif aux greffes. L'un d'eux est Rafael Matesanz, président de l'Organisation nationale des transplantations d'Espagne.
"La ligne de cellules souches est appelée médecine régénérative et, comme son nom l'indique, sa fin ultime est la régénération des tissus ou organes touchés. Ils essaient avec des cellules du cœur, mais, explique Matesan, sans grands succès. Les personnes qui ont subi un infarctus, par exemple, sont injectées cellules souches de la moelle osseuse dans le myocarde pour régénérer le tissu, car bien que l'infarctus lui-même a un traitement, les lésions qu'il laisse pas". Ce traitement peut être la régénération du tissu. "Il a une grande potentialité", commente Matesanz, mais aussi de grandes limitations. "Cela ne sera possible que dans les tissus. Il est fait pour traiter les brûlures graves, en utilisant des cellules souches de la peau, kératinocytes. Mais une chose est la régénération d'un morceau de peau et une autre la régénération de tout un organe, comme le foie ou le cœur ».
Avec des cellules souches, on travaille à trois niveaux. Le premier est ce qu'ils font actuellement, à savoir l'introduction de la thérapie cellulaire dans certains processus. Des cellules souches sont ajoutées à un tissu endommagé dans l'espoir de le régénérer. C'est une technique très limitée, ne fonctionne que dans quelques cas. Par exemple, il est utilisé dans la greffe de limbe cornéen et d'autres petites thérapies, mais pour le moment il n'a pas de grandes garanties.
Le deuxième niveau est la reconstruction de l'épithélium aux organes vides par cellules souches. Les rempotages de Macchiarin en sont un exemple. "Ce qu'ils ont fait est une très bonne idée, mais ce n'est qu'un début", dit Matesanz. "Je ne vais pas dire que c'est simple, mais aujourd'hui vous pouvez le faire avec la technologie".
Et le troisième niveau est la formation d'organes solides complets et fonctionnels. Ce sont des organes bioartificiels et certains essais ont déjà été effectués, mais ils ne sont pas utilisables pour les transplantations. Par conséquent, il n'est pas encore possible et les experts affirment qu'il faudra des années pour obtenir des résultats. Ils ont commencé à étudier avec le cœur et les chercheurs le font aussi avec d'autres organes: le foie, les poumons, etc. Cette recherche est en cours pour le moment avec les souris. La base théorique est similaire à la technique de Macchiarini, car il faut un support d'organe d'un donneur et des cellules souches du patient. Mais la principale difficulté réside dans la nécessité de créer tout un organe solide.
Organes sur mesure: objectif lointain

Un laboratoire a été inauguré à l'hôpital Gregorio Marañón, dirigé par le docteur Francisco Fernández-Avilés. En Espagne, ils sont pionniers dans cette recherche. La même idée est née de la recherche du Dr Doris Taylor de l'Université du Minnesota et à l'hôpital Gregorio Marañón, on suit ce travail. Rafael Matesanza suit de près son travail, avec espoir mais prudence. "C'est très compliqué. Cela prendra du temps, il faudra prendre des mesures préalables et lorsque cela sera accompli chez les humains, ce sera le moment définitif. Le jour où un tel coeur est transplanté à un patient n'aura pas de retour en arrière. Et je pense qu'ils passeront quelques années jusqu'à ce que nous le voyions".
Cependant, Matesanz ne croit pas que les techniques pour la réalisation de ces organes bioartificiels puissent mettre fin aux transplantations que nous connaissons aujourd'hui, "parce que nous aurons toujours le problème des transplantations urgentes".
Le temps le dira. En ce moment, l'utilisation de cellules souches a suscité beaucoup d'espoir, mais il faut encore attendre beaucoup pour voir les résultats. « Les gens écoutent toujours à la télévision et dans la presse que les cellules souches font des miracles. C'est une bêtise, il n'y a pas de certitude », dit Macchiarin. Mais il est vrai qu'il ya un grand effort de recherche autour d'eux.
Le Dr Matesanz est aussi prudent. "Nous devons avoir les jambes sur le sol", dit: « Les cellules souches ont une grande potentialité, mais elles peuvent rester dans le néant. Cela fait 15 ans que nous avons commencé à parler de cellules souches, et nous sommes toujours ici. C'est précisément dans la technique de fabrication des organes artificiels qu'il faut voir combien on avance et ce qu'on obtient, mais pas dans un seul laboratoire: il faut bien le sortir dans un endroit, puis dans un autre, etc. et à la fin, vous devez l'étendre à tous les sites. C'est le signe qui renforce une technologie ».