Mikrobiota eta gaixotasun metabolikoa
Mikrobiotaren eta metabolismoaren arteko harremanak ate berriak ireki ditu ikerketaren munduan azken hamarkadetan. Imajinaezinak diren bilioika mikroorganismoz osatua dago gure organismoa, eta haien konposizio orekatuak ezinbesteko funtzioa du osasunean. Obesitatea, diabetesa edota sindrome metabolikoa konposizio horretako desorekek eragin ditzaketen gaixotasunak dira, adibidez.
1914an, Ortega y Gasset filosofoak “Ni naiz ni eta nire zirkunstantziak” esaldi ospetsua esan zuen. Kasu honetan, hobeto datorkigu “Ni naiz ni eta nire mikrobiota” esaldia.
Mikrobiota gure organismoan bizi diren mikroorganismo guztiek osatzen dute. Batez ere bakterioez osatua dago, baina onddoak, legamiak eta birusak ere agertzen dira, besteak beste [1]. Nola birusak? Lasai, gure organismoaren eta mikroorganismo horien arteko erlazioa orokorrean sinbiotikoa da, hau da, erlazio hori onuragarria da bi aldeentzat. Izan ere, gorputzaren egoera fisiologiko normala oreka dinamiko batean mantentzen dute [2] eta immunitatean parte hartzen dute [3].
Mikrobiota kanpo-ingurunearekin kontaktuan dagoen edozein lekutan aurkitzen dugu gure gorputzean: hesteetan (heste-flora ospetsua), ahoan, azalean eta baginan [1]. Guztira, 38 bilioi mikroorganismo biltzen ditu, gorputzeko giza zelulak (30 bilioi) baino gehiago [4]. Beste era batean esanda, gure gorputzean giza zelulak baino ugariagoak dira zelula mikrobianoak.
Heste-mikrobiota edo heste-flora da mikrobiotarik garrantzitsuena, baita aldakorrena ere. Hiru ezaugarri nagusi hauek ditu: konplexutasuna, dinamikotasuna eta heterogeneotasuna [2].
Konplexua da mikroorganismo ezberdin askok osatzen dutelako. Hala ere, abizenekin gertatzen den bezala, badaude bakterio-talde batzuk oso ugariak direnak: Firmicutes, Bacteroidetes, Actinomycetes, eta Proteus [2]. Dinamikoa da dietaren edo bizimoduaren arabera alda daitekeelako. Azkenik, heterogeneoa da hestearen gune batetik bestera heste-floraren konposizioa ezberdina delako.
Aipatu bezala, gure gorputzaren barruan mikrobioen mundu zalapartatsu bat dago, eta organismo txiki horiek berebiziko garrantzia dute gure osasunean. Bitxia bada ere, mikrobio-komunitate hori jaio aurretik hasten da sortzen, amak umekiari transmititzen baitio [5].
Dena den, jaio ondoren ere garatzen jarraitzen du, eta faktore hauek eragina dute garapen horretan: erditze-metodoa, dieta (bularreko esnea edo formula-esnea ematea), higienea eta antibiotikoen erabilera. Aipagarria da bizitzako lehen hiru urteak ezinbestekoak direla heldu baten antzeko mikrobiota egonkor bat osatzeko; gerora, mikrobio-komunitate horrek eragin nabarmena du, bai gure sistema immunologikoan, bai neurologikoan [5].
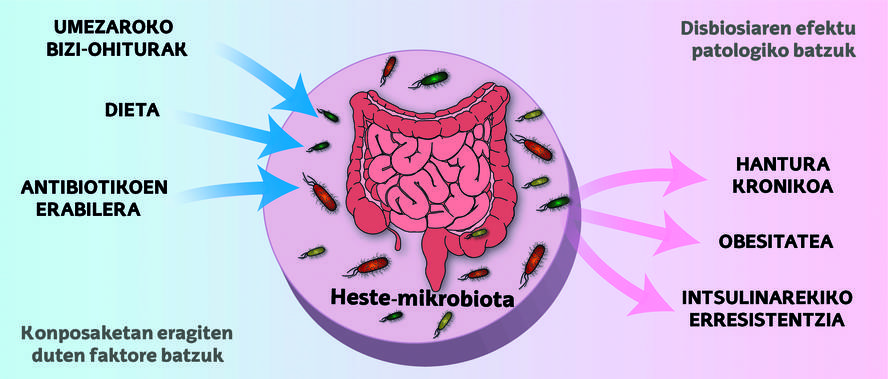
Hala ere, bizitzan zehar, hesteetako ekosistemak aldaketak jasan ditzake, eta horrek eragina du mikrobioen eta gure gorputzaren arteko oreka delikatuan; disbiosi izenarekin ezagutzen da sortzen den egoera hori. Alterazio horiek zenbait arazo sor ditzakete, hala nola hantura, nahasmendu metabolikoak edota intsulinarekiko erresistentzia, eta horrek gaixotasun metabolikoak izateko arriskua areagotzen du (1. irudia) [5].
Gure hesteetan bizi den mikroorganismoen komunitateak gero eta interes zientifiko handiagoa izan du azken hamarkadetan. Sare biologiko horren ulermenean sakondu ahala, mikrobiotaren konposizioaren eta zenbait osasun-egoeraren arteko konexio argigarriak aurkitu dira, diabetesa, obesitatea eta sindrome metabolikoa barne.
Obesitatea
Denok dakigu zer den obesitatea, baina nola definitzen du Munduko Osasun Erakundeak? Obesitatea gehiegizko gantz-metaketa da, arriskutsua osasunerako [6].
Eta nondik ateratzen da gantz hori? Bada, azken finean, balantze energetiko positibo baten ondorioa da [7]. Hau da, dietatik hartzen ditugun kaloriek gure organismoak bere funtzioak betetzeko behar dituenak gainditzen dituztenean gertatzen da.
Baina zergatik ez da loditzen nire laguna kirolik egiten ez badu eta pila bat jaten badu? Obesitatea, gaixotasun gehienak bezala, geneen menpe ere badagoelako [8]. Baina, azkenaldian, ikusi da mikrobiotak ere eragina duela.
Ikerketa batean sagu obesoen eta sagu argalen mikrobiotak konparatu zituzten [9]. Ugaztunok digeritu eta xurgatu ezin ditugun polisakaridoak (hots, azukre-molekula handiak eta konplexuak) digeritu ditzake sagu obesoen mikrobiotak, artazi moduko batzuk dituelako horretarako. Entzima izeneko artazi horiei esker, polisakaridoak moztu eta azukre sinple bihurtzen dira, eta haiek xurga ditzakete.
Beraz, laburbilduz, sagu obesoek beren mikrobiotari esker, hobeto aprobetxatzen dituzte jandako kaloriak. Izan ere, sagu obesoen gorotzek kaloria gutxiago dauzkate. Hori dela eta, nahiz eta sagu obesoak eta sagu argalak berdin elikatu, sagu obesoen balantze energetikoa positiboagoa izango da, eta gantza metatuko dute. Are gehiago, sagu obesoen mikrobiota sagu argaletan transplantatuz gero, sagu argalak gantza metatzen hasten dira.
Hori guztia, noski, gizakiotara estrapola daiteke. Eta bai, nazkagarria dirudien arren, mikrobiotaren manipulazioa estrategia terapeutiko garrantzitsua bilaka daiteke pertsona obesoen balantze energetikoa erregulatzeko [7].
Diabetesa eta sindrome metabolikoa
Dagoeneko ikusi dugu obesitatea zer den, baina nola defini daitezke diabetesa eta sindrome metabolikoa? Sindrome metabolikoa anormaltasun metabolikoen multzo bat da, gaixotasun kardiobaskularra garatzeko zenbait arrisku-faktoreren koexistentziari erreferentzia egiten diona. Anormaltasun metaboliko horien artean, intsulinarekiko erresistentzia aurki daiteke, besteak beste [10]. Diabetesa, berriz, gaixotasun kroniko bat da, areak nahikoa intsulina jariatzen ez duenean edota gorputzak ekoiztutako intsulina modu eraginkorrean erabiltzen ez duenean gertatzen dena [11]. Baina zertaz ari gara intsulina hitza aipatzen dugunean? Intsulina hormona bat da, odoleko glukosa-kontzentrazioa, gluzemia, erregulatzen duena. Odoleko glukosa-kontzentrazioa oso altua denean, intsulina hormona askatu eta kontzentrazioa jaistea lortzen da, eta erregulazio egokiari eustea [12].
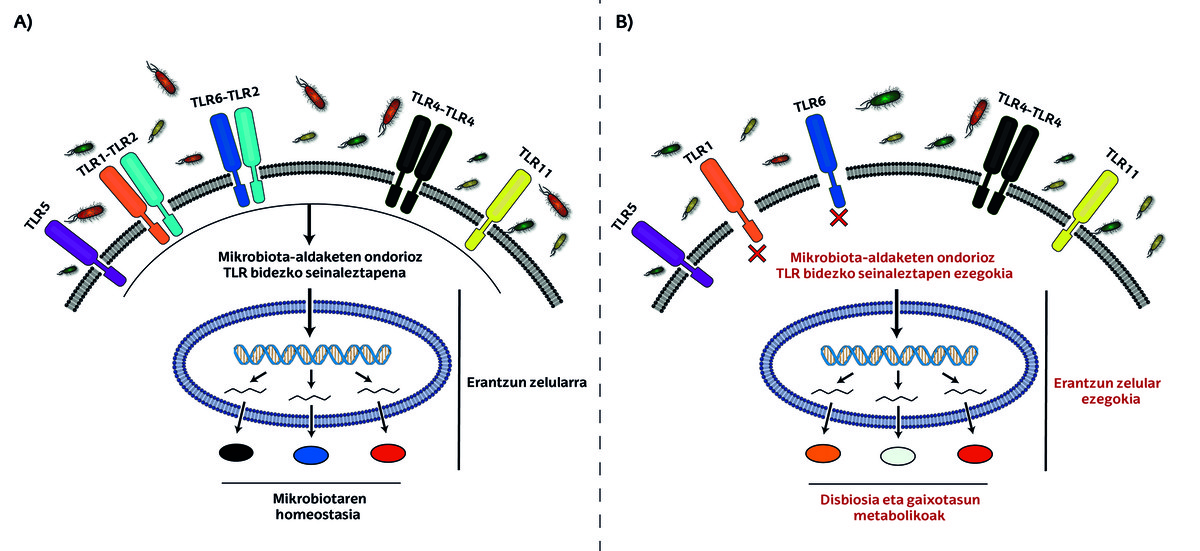
Argi, ezta? Horrela bada, istorio honetan aurrera jarraitzeko, TLR izeneko parte-hartzaileak aurkezteko ordua iritsi da!
TLRak edo Toll Motako Hartzaileak antena mikroskopiko batzuk dira, gure gorputzean seinaleak detektatzen dituztenak. Hesteetako epitelioko zeluletan ageri dira hartzaileok, eta bakterioen kolonizazioa erregulatzen dute, hau da, bakterio ezberdinen kantitateak maila egokian mantentzeaz arduratzen dira [13].
TLR familiaren barruan azpitalde ugari dauden arren, TLR2a bereziki garrantzitsua da diabetesean. Ikusi dute TLR2 hartzailerik gabeko saguen heste-floran Bifidobacterium generoko bakterio gutxiago daudela. Bifidobacterium horiek adabaki moduan jokatzen dute hesteetan, eta haien gabeziak hesteetako iragazkortasuna emendatzea eragiten du. Horren ondorioz, bakterioen toxinak heste-epitelioa zeharkatu eta zirkulazioan sartuko dira, eta hantura sortu, eta hanturak diabetes mellitus gaixotasuna pairatzeko arriskua handituko du. Mekanismo horrek bi aukera ematen dizkigu tratamendurako. Alde batetik, beste genero batzuetako bakterioei erasotzen dieten antibiotikoak erabil daitezke Bifidobacterium generoko bakterioak ugaritzea bultzatzeko. Bestetik, sagu osasuntsuen mikrobiota TLR2rik gabeko saguen heste-floran transplantatu daiteke [7].
Era berean, hesteetako bakterio batzuen desorekak intsulinarekiko erresistentziarekin eta, beraz, diabetesarekin zuzenki lotuta dauden arazoak sor ditzake. Aipatu bezala, intsulinak odoleko glukosa-kontzentrazioa erregulatzen du. Intsulinarekiko erresistentzia garatzen bada, gorputzeko zelulek ezingo diote intsulinari modu egokian erantzun. Hasiera batean, gorputzak ohiko mailaren barruan manten ditzake odoleko azukre-mailak, intsulina-ekoizpena handituz. Baina, intsulinarekiko erresistentziak okerrera egiten duen heinean eta pankreak erresistentzia hori gainditzeko behar beste intsulina sortzen jarraitu ezin duenean, odoleko glukosa-mailak igo egiten dira, eta horrek II motako diabetesa dakar. II motako diabetesa, beraz, intsulinarekiko erresistentzia izatearen eraginez sortutako hipergluzemia gisa uler daiteke [14].
Azaldutakoa baieztatuta, mikrobiotaren osaeraren eta intsulinarekiko erresistentziaren arteko loturak aurkitu izan dira II motako diabetesa duten pertsonengan [7]. Gauzak horrela, II motako diabetesaren kontua argi geratu da, bai, baina zer gertatzen da I motako diabetesarekin? Mikrobiota I motako diabetesarekin ere lotu daiteke, zeina bizitzako garai goiztiarretan izaten den gaixotasun autoimmune bat baita. Gaixotasun autoimmune bat immunitate-sistemak berak eragindako alterazio bat da, organismoaren beraren zelulei erasotzen diena. Kasu honetan, I motako diabetesak areako zelula batzuk suntsitzen ditu, selektiboki, eta intsulinaren urritasuna eragiten du [15]. Saguekin eta arratoiekin egindako azterketetan ikusi da hesteetako bakterio batzuek gaixotasun horren intzidentziari eragiten diotela, eta TLRen desorekak eta mikrobiotaren konposizio eraldatuak I motako diabetesa eragin dezaketela [7].
Azkenik, eta saguekin jarraituz, animalia horiekin egindako ikerketetan, ikusi zen germenik gabeko giroan hazitakoak (TLR hartzaile guztiak maila egokian izanik) babestuta zeudela intsulinarekiko erresistentzia, obesitatea eta beste zenbait gaitz izatetik, nahiz eta emandako dieta gantzetan aberatsa izan. Aldiz, babestutako sagu horiek TLR5 hartzaile konkretuaren urritasuna zuten saguen heste-mikrobiotarekin kolonizatzean, sindrome metabolikoa garatu zuten azkar. Hartzaile konkretu horrek mikrobio-patroiak ezagutzen ditu, eta beraz, ikerketan agerian geratu zen sindrome metabolikoak mikrobiotarekin duen harremana. Hori gutxi balitz bezala, gizakietan ere identifikatu izan dira sindrome metabolikoarekin lotutako hesteetako bakterioen komunitate espezifiko batzuk [7].
Mikrobiotaren inguruan asko dago ikertzeko oraindik. Aurrerapen teknikoei esker, obesitatearen, diabetesaren, sindrome metabolikoaren eta beste zenbait gaixotasunen azpiko mekanismoak gero eta hobeto ulertzen dira, baita haien arteko erlazioak ere. Horrela, atea irekitzen da etorkizunean prebentziorako eta tratamendurako aukera berriak sortzeko, eta, aldi berean, espero da gaixotasun horiek osasun-sistemetan duten karga arindu ahal izatea..
Bibliografia
[1] Hou, Kaijian, Zhuo Xun Wu, Xuan Yu Chen, Jing Quan Wang, Dongya Zhang, Chuanxing Xiao, Dan Zhu, Jagadish B. Koya, Liuya Wei, Jilin Li, and Zhe Sheng Chen. 2022. “Microbiota in Health and Diseases.” Signal Transduction and Targeted Therapy 7(1).
[2] Chen, Yinwei, Jinghua Zhou, and Li Wang. 2021. “Role and Mechanism of Gut Microbiota in Human Disease.” Frontiers in Cellular and Infection Microbiology 11.
[3] Belkaid, Yasmine, and Oliver J. Harrison. 2017. “Homeostatic Immunity and the Microbiota.” Immunity 46(4):562–76.
[4] Sender, Ron, Shai Fuchs, and Ron Milo. 2016. “Revised Estimates for the Number of Human and Bacteria Cells in the Body.” PLoS Biology 14(8). doi: 10.1371/journal.pbio.1002533.
[5] Boulangé, Claire L., Ana Luisa Neves, Julien Chilloux, Jeremy K. Nicholson, and Marc Emmanuel Dumas. 2016. “Impact of the Gut Microbiota on Inflammation, Obesity, and Metabolic Disease.” Genome Medicine 8(1).
[6] https://www.who.int/health-topics/obesity#tab=tab_1
[7] Hemarajata, Peera, James Versalovic, and Lucero Dra Lau. 2013. “Traducciones Seleccionadas Del Clinical Chemistry La Microbiota Intestinal Humana y El Metabolismo Corporal: Implicaciones Con La Obesidad y La Diabetes`Sridevi Diabetes`diabetes`Sridevi.” Acta Bioquím Clín Latinoam 47(2):617–45.
[8] Singh, Rajan Kumar, Permendra Kumar, and Kulandaivelu Mahalingam. 2017. “Molecular Genetics of Human Obesity: A Comprehensive Review.” Comptes Rendus - Biologies 340(2):87–108.
[9] Turnbaugh, Peter J., Ruth E. Ley, Michael A. Mahowald, Vincent Magrini, Elaine R. Mardis, and Jeffrey I. Gordon. 2006. “An Obesity-Associated Gut Microbiome with Increased Capacity for Energy Harvest.” Nature 444(7122):1027–31. doi: 10.1038/nature05414.
[10] Huang, Paul L. 2009. “A Comprehensive Definition for Metabolic Syndrome.” Disease Models & Mechanisms 2(5–6):231–37. doi: 10.1242/dmm.001180.
[11] Darenskaya, M. A., L. I. Kolesnikova, and S. I. Kolesnikov. 2021. “Oxidative Stress: Pathogenetic Role in Diabetes Mellitus and Its Complications and Therapeutic Approaches to Correction.” Bulletin of Experimental Biology and Medicine 171(2):179–89. doi: 10.1007/s10517-021-05191-7.
[12] Andrali, Sreenath S., Megan L. Sampley, Nathan L. Vanderford, and Sabire Özcan. 2008. “Glucose Regulation of Insulin Gene Expression in Pancreatic β-Cells.” Biochemical Journal 415(1):1–10. doi: 10.1042/BJ20081029.
[13] Yiu, Jensen H. C., Bernhard Dorweiler, and Connie W. Woo. 2017. “Interaction between Gut Microbiota and Toll-like Receptor: From Immunity to Metabolism.” Journal of Molecular Medicine 95(1):13–20. doi: 10.1007/s00109-016-1474-4.
[14] Ta, Azeez. 2020. “Hypomagnesemia and Insulin Resistance: Gaining Better Understanding of the Pathophysiology of Type 2 Diabetes.” Diabetes. Insights Biomed 5(4):12. doi: 10.36648/2572-5610.4.4.76.
[15] Chellappan, Dinesh Kumar, Nandhini S. Sivam, Kai Xiang Teoh, Wai Pan Leong, Tai Zhen Fui, Kien Chooi, Nico Khoo, Fam Jia Yi, Jestin Chellian, Lim Lay Cheng, Rajiv Dahiya, Gaurav Gupta, Gautam Singhvi, Srinivas Nammi, Philip Michael Hansbro, and Kamal Dua. 2018. “Gene Therapy and Type 1 Diabetes Mellitus.” Biomedicine & Pharmacotherapy 108:1188–1200. doi: 10.1016/j.biopha.2018.09.138.
Idatzi zuk zeuk Gai librean atalean
Gai librean aritzeko, bidali zure artikulua aldizkaria@elhuyar.eus helbidera
Hauek dira Gai librean atalean Idazteko arauak
Gai honi buruzko eduki gehiago
Elhuyarrek garatutako teknologia



_display_home.jpg)




